13. Digestia și absorbția
Cuprins:
13.1. Alcătuirea tubului digestiv13.2. Lucrarea practică – Punerea în evidență a rolului amilazei salivare în digestia amidonului
13.3. Digestia gastrică
13.4. Digestia la nivelul intestinului subțire
13.5. Lucrarea practică – Acțiunea bilei asupra alimentelor
13.6. Absorbția intestinală de la nivelul intestinului subțire
13.7. Digestia, absorbția și secreția la nivelul intestinului gros
13.8. Noțiuni elementare de igienă și patologie
13.9. Lucrare practică – compoziția chimică a alimentelor
13.1. Alcătuirea tubului digestiv
Funcțiile de nutriție ale organismului se realizează cu ajutorul sistemelor: digestiv, circulator, respirator, excretor și prin procesele metabolice.
Sistemul digestiv are în alcătuirea sa organe implicate în digestia alimentelor, transformarea acestora în compuși absorbabili și eliminarea resturilor neabsorbite. Sistemul digestiv se compune din: tub digestiv și glande anexe.
Tubul digestiv este alcătuit din:
- cavitatea bucală;
- faringe (nazo-, oro-, laringofaringe) – este segmentul comun sistemelor digestiv și respirator;
- esofag;
- stomac;
- intestinul subțire – 3 porțiuni: duoden (la nivelul său se deschid canalul coledoc, canalul pancreatic principal Wirsung, canalul pancreatic secundar Santorini), jejun, ileon;
- intestinul gros – 3 porțiuni: cec, colon (ascendent, transvers, descendent, sigmoid), rect.
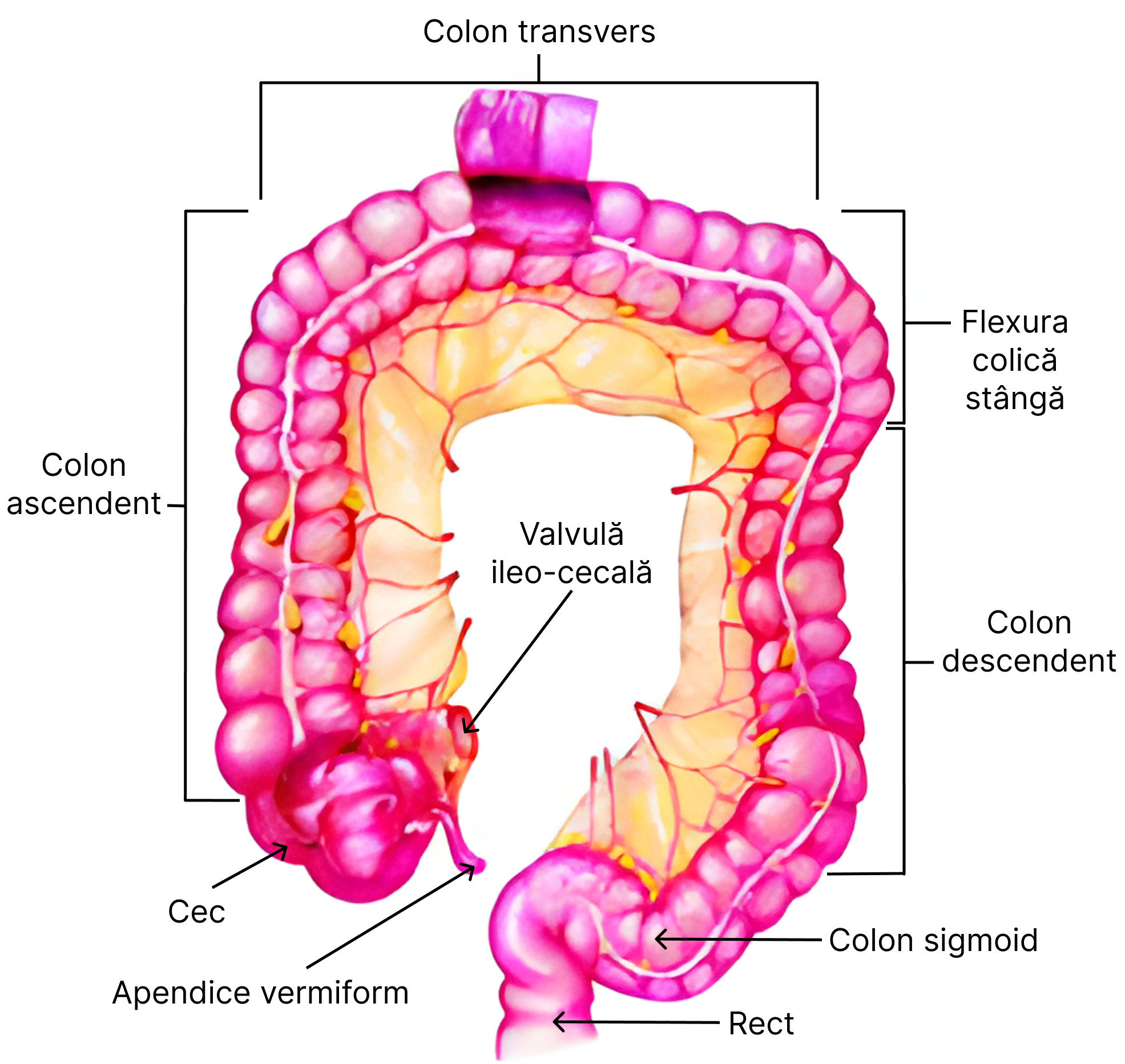
Glandele anexe tubului digestiv sunt:
- salivare (submandibulare, sublinguale, parotide);
- ficatul;
- pancreasul (alcătuit din cap, corp și coadă).
Pe calea tubului digestiv, organismul primește în mod continuu necesarul de apă, electroliți, substanțe nutritive. Procesele prin care acesta asigură aportul, vizează:
- deplasarea alimentelor;
- secreția sucurilor digestive și digestia alimentelor;
- absorbția produșilor de digestie, a apei si a electroliților.

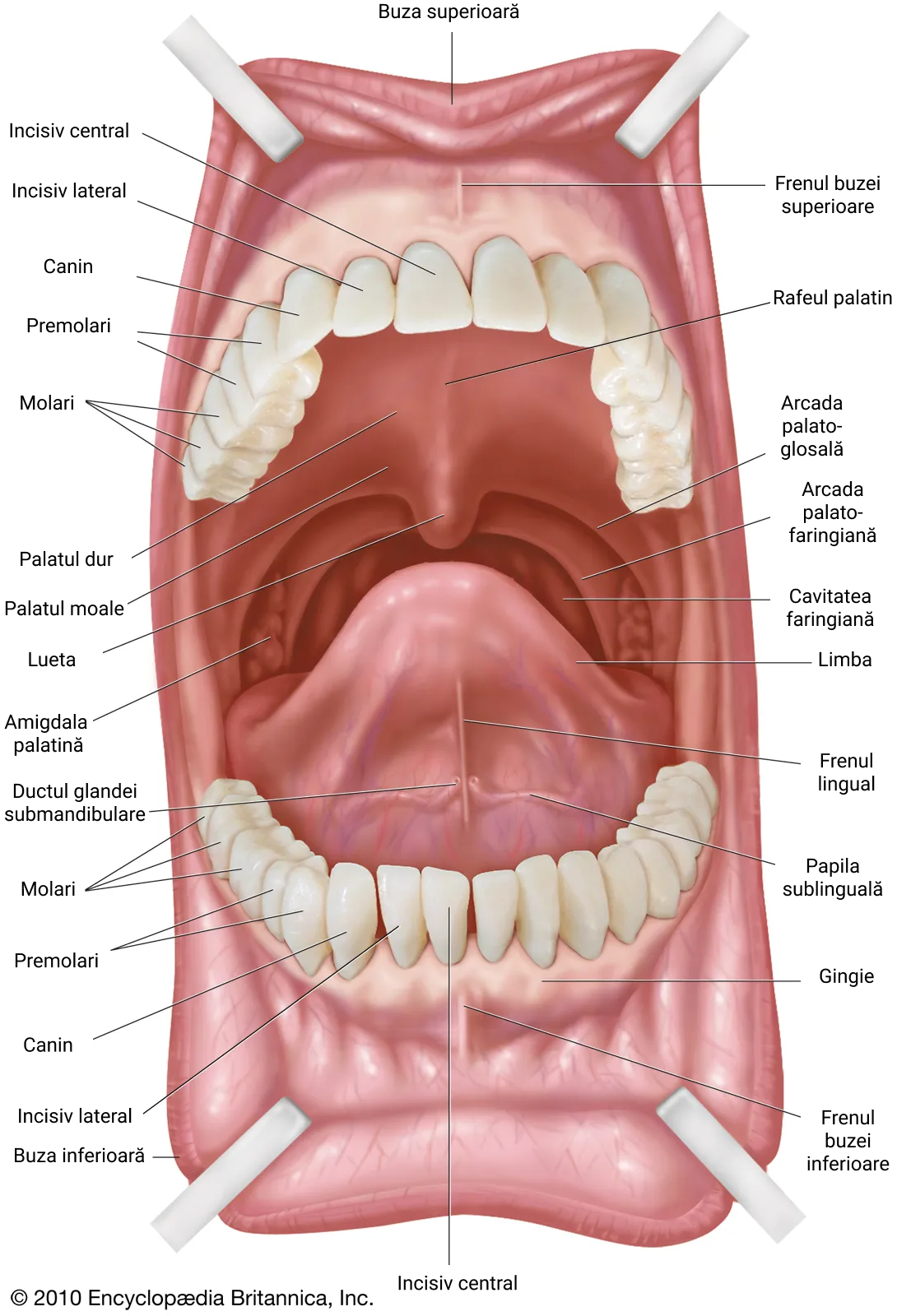
Dentiția unui adult include (se observă pe imagine):
- 4 incisivi superiori (2 centrali, 2 laterali)
- 4 incisivi inferiori (2 centrali, 2 laterali);
- 2 canini superiori și 2 canini inferiori;
- 4 premolari superiori și 4 premolari inferiori;
- 6 molari superiori și 6 molari inferiori.
Activitatea motorie a cavității bucale se compune din masticație și timpul bucal al deglutiției.
Masticația – act reflex involuntar, care se poate manifesta și sub control voluntar. Centrii nervoși ai reflexului masticator se află în trunchiul cerebral. Masticația intervine în:
- fragmentarea alimentelor – facilitează deglutiția și crește suprafața de contact a alimentelor cu enzimele digestive;
- formare, lubrifiere și înmuierea bolului alimentar;
- asigurarea contactului cu receptorii gustativi și eliberarea substanțelor odorante care vor stimula receptorii olfactivi și astfel inițiază secreția gastrică.
Activitatea secretorie a cavității bucale este susținută de glandele salivare. Acestea produc zilnic între 800-1500 mL de salivă.
Saliva are în compoziția sa: 99,5% apă și 0,5% reziduu uscat. Acesta este format din:
- substanțe anorganice (0,2%): Na+ (ion de sodiu/natriu), K+ (ion de potasiu), Cl- (ion de clor), HCO3- (ion de bicarbonat), HPO32- (ion de hidrogenfosfit sau fosfit acid) (Completare: în unele ediții Corint apare menționat HPO43-), Mg2+ (ion de magneziu), Ca2+ (ion de calciu). Aceștia sunt principalii electroliți din salivă. Valoarea concentrației lor este inferioară celei din plasma sangvină. Excepție face doar K+.
- substanțe organice (0,3%): amilaza salivară,
mucina, lizozimul.
Saliva, prin conținutul său, prezintă următoarele funcții:
- asigură protecția mucoasei bucale, intervenind în: răcirea alimentelor fierbinți, îndepărtarea anumitor bacterii, diluarea eventualului acid clorhidric (HCl) sau conținut biliar care ar regurgita în cavitatea bucală;
- digestivă – sub acțiunea salivei, în cavitatea bucală este inițiat procesul de digestie al amidonului. Amilaza salivară (α amilaza) sau ptialina realizează digestia chimică a amidonului preparat până la stadiul de maltoză. Hidroliza are loc în trepte. La contactul enzimei cu pH-ul intragastric scăzut, aceasta se va inactiva.
- facilitează masticația, lubrifiază alimentele – ușurând deglutiția;
- umectează mucoasa bucală – favorizând vorbirea;
- realizează excreția unor substanțe endogene (uree, creatinină, acid uric), exogene (metale grele sau agenți patogeni);
- rol bactericid (prin lizozim);
- favorizează apariția senzației gustative prin dizolvarea substanțelor cu gust specific pe suprafața receptivă a analizatorului receptiv;
- intervine în menținerea echilibrul
hidroelectrolitic;
La finalul transformărilor din cavitatea bucală rezultă bolul alimentar format din alimente omogenizate și îmbibate cu mucus.
Deglutiția – act reflex ce include totalitatea proceselor motorii care asigură înaintarea bolului alimentar din cavitatea bucală în stomac. Acesta are loc în 3 timpi:
- timpul bucal (voluntar) – Odată ce alimentele sunt gata să fie înghițite, acestea sunt înaintate voluntar către faringe. Începând cu acest moment al digestiei, procesul de deglutiție se transformă în totalitate sau aproape, într-un act automat. În mod normal, nu mai poate fi oprit.
- timpul faringian – Odată ajuns în zona de intrare în faringe, bolul alimentar stimulează ariile receptoare respective. Astfel, se transmit impulsuri nervoase către trunchiul cerebral care vor genera contracții faringiene musculare automate (Completare: aici ar fi implicat, printre alții, majoritar nervul cranian X (vag)). Contracțiile faringiene musculare automate previn ca bolul alimentar să pătrundă în trahee, având astfel o deplasare liberă spre esofag. Durata întregului proces este de 1-2 s. Centrul deglutiției controlează în mod automat etapele succesive ale deglutiției. Totodată, în cursul deglutiției, acesta inhibă specific centrul respirator bulbar, stopând respirația în orice punct al ciclului respirator.
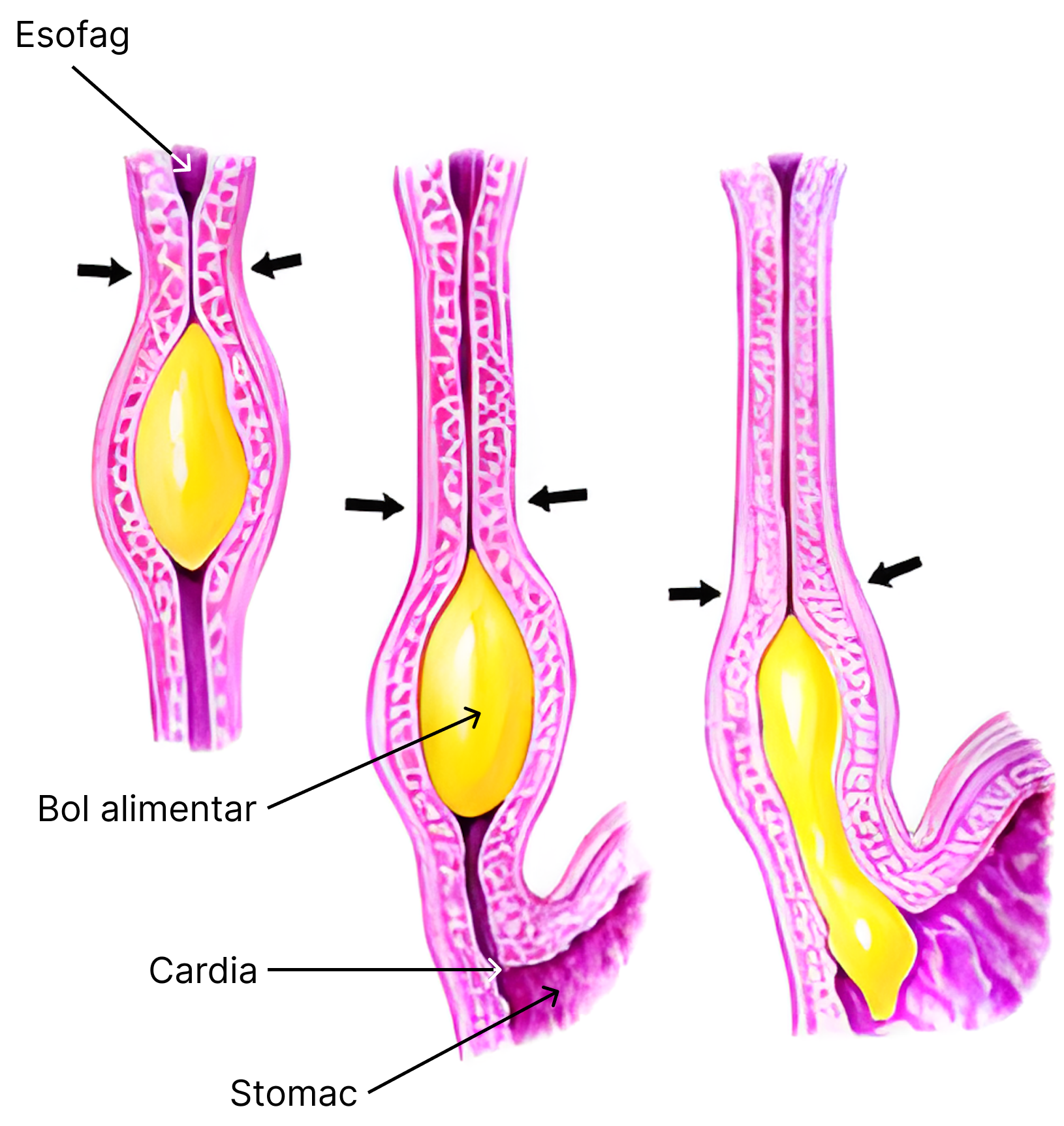
- timpul esofagian – Principalul rol al esofagului este de a dirija bolul alimentar din faringe către stomac. Acest proces este asigurat de mișcările specifice esofagului. Acesta prezintă două tipuri de mișcări peristaltice: peristaltism primar și secundar.
Peristaltismul primar este inițiat de deglutiție și începe odată cu trecerea alimentelor din faringe în esofag (Completare: deci este în legătură cu timpul faringian). Procesul este sub coordonare vagală.
Peristaltismul secundar apare ca urmare a prezenței alimentelor în esofag și se menține până la propulsarea lor în stomac. Procesul este sub coordonarea SN enteric al esofagului. (Completare: acest timp de peristaltism secundar ar apărea mai mult dacă bolul alimentar ar rămâne blocat în esofag.)
Odată cu deplasarea undei peristaltice spre stomac, o undă de relaxare precede contracția. Aceasta (unde de relaxare) este transmisă pe calea neuronilor mienterici inhibitori. Când unda ajunge la nivelul esofagului inferior, stomacul în întregime și o mică parte din duoden se relaxează și se pregătesc pentru primirea alimentelor.
Pe traiectul său, musculatura esofagiană prezintă o porțiune de 2-5 cm mai îngroșată la capătul terminal al esofagului și deasupra joncțiunii cu stomacul. Această zonă funcționează ca un sfincter (sfincterul cardia), prin contracția căruia este prevenit un reflux gastroesofagian. Sfincterul are contracție tonică (Completare: adică stă permanent într-o stare de contracție ușoară) și este destins prin relaxare receptivă (Completare: adică se relaxează automat când bolul alimentar se apropie de el, fără să faci nimic voluntar).
13.2. Lucrarea practică – Punerea în evidență a rolului amilazei salivare în digestia amidonului
Materiale necesare: soluție de amidon fiert 1%, soluție de iod iodurat 1‰, 3 eprubete.
Eprubeta I: 1 mL soluție amidon, 1-2 picături iod iodurat. Se observă apariția culorii albastre, datorită prezenței iodurii de amidon.
Eprubeta II: 1 mL soluție amidon, 1-2 picături iod iodurat, 0,5 mL salivă. După 2-4 minute, culoarea albastră virează în albastru-violet (s-a format amilodextrina). După 5-6 minute, culoarea albastru-violet virează violet-roz (s-a format eritrodextrina). După 7-8 minute, culoarea violet-roz dispare, soluția devenind incoloră (s-a format acrodextrina).
Eprubeta III: 1 mL soluție amidon, 1-2 picături iod iodurat, 0,5 mL salivă. La 30 de minute, pe eprubeta cu conținut incolor se execută o reacție de identificare a glucidelor reducătoare. Practic, produsul final de digestie al amidonului în prezența amilazei salivare este maltoza, un dizaharid reducător care se obține în timp.
Termolabilitatea amilazei salivare
În orice etapă a experimentului, reacțiile de hidroliză ale amidonului pot fi întrerupte prin fierberea conținutului eprubetei care duce astfel la inactivarea enzimei. Astfel, prin fierberea eprubetei de culoare albastru-violet, aceasta va deveni incoloră. După răcirea conținutului, culoarea apare din nou, însă fără să sufere modificări de culoare în timp.
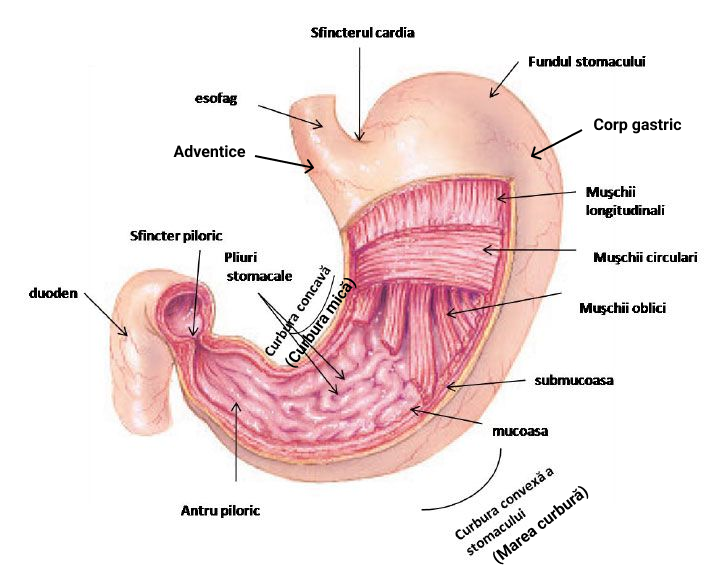
13.3. Digestia gastrică
În cursul digestiei, alimentele ajunse în stomac sunt supuse unor procese motorii și secretorii ale acestuia care asigură transformarea din bol alimentar într-o pastă omogenă, denumită chim gastric.
Motilitatea gastrică sau activitatea motorie a stomacului realizează:
- stocarea alimentelor, ca urmarea relaxării receptive;
- amestecul alimentelor cu secrețiile gastrice;
- evacuarea conținutului gastric în duoden.
Peristaltism – La limita dintre fundul stomacului și corpul gastric se inițiază contracțiile peristaltice care au o deplasare caudală (în jos), favorizând propulsia alimentelor către orificiul pilor. Substanțele care controlează forța contracțiilor peristaltice sunt: acetilcolina și gastrina (hormon).
Retropulsia – cuprinde mișcările de „du-te – vino” ale chimului gastric care apar ca urmare a propulsiei puternice a conținutului gastric spre sfincterul piloric închis. Totodată, acest proces intervine și în amestecul alimentelor cu secrețiile gastrice.
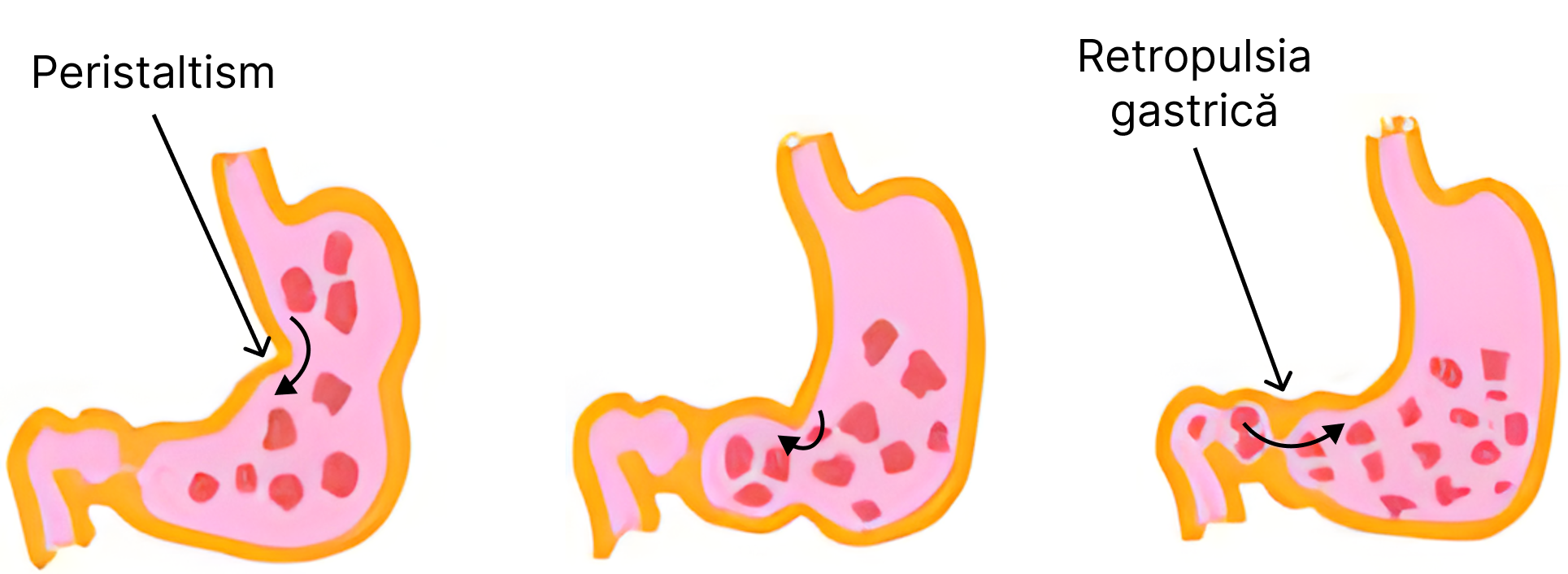
Activitatea secretorie a stomacului
Substanțele secretate la nivel gastric continuă procesul de digestie inițiat în cavitatea bucală. Astfel, volumul total al secrețiilor gastrice este de aproximativ 2L/zi. Se prezintă sub forma unui lichid incolor și care la adulți prezintă un pH în intervalul 1-2,5. Este alcătuit din 99% apă și restul reziduu uscat (care se împarte în 0,4% substanțe organice și 0,6% substanțe anorganice).
În mucoasa gastrică se află glande gastrice în structura cărora intră celulele secretorii. Glandele gastrice sunt de două feluri:
- oxintice: se află în zona fundului și corpului gastric.
- pilorice: se află în regiunile antrală și pilorică. Au în alcătuirea lor celule G – care eliberează gastrină și celule mucoase – secretă mucus.
Substanțe anorganice
O caracteristică importantă a sucului gastric o reprezintă prezența HCl în compoziția acestuia. Secreția bazală de HCl prezintă valori între 1 – 5 mEq/oră liber sau combinat cu proteine.
(metabolism bazal – consum minim de energie al organismului în stare de repaus).
Rolurile acidului clorhidric (HCl) sunt:
- intervine în digestia proteică;
- activează pepsinogenul;
- asigură un pH optim pentru acțiunea pepsinei;
- reduce forma oxidată de Fe3+ la Fe2+ care se absoarbe mai ușor;
- împiedică proliferarea intragastrică a unor bacterii patogene (rol bacteriostatic).
Stimulatorii secreției de HCl sunt: acetilcolina, secretina și gastrina.
Inhibitori ai secreției de HCl sunt: somatostatina – eliberată de neuroni ai SN enteric. (Completare: Sistemul nervos enteric este dispus în peretele tubului digestiv de la esofag la anus. Rolul său este de a controla activitatea motorie și secretorie la nivel gastrointestinal. SN enteric poate să funcționeze independent, iar uneori sistemul nervos simpatic și parasimpatic poate amplifica sau inhiba anumite funcții.)
Substanțe organice – principalii astfel de compuși din secrețiile gastrice, sunt: enzimele și mucina.
Pepsina – enzimă proteolitică, reprezintă forma activă a pepsinogenului, este activă în mediu acid la un pH optim de 1,8 – 3,5. Aceasta inițiază procesul de digestie a 20-30% din totalul proteinelor ingerate și care ulterior vor fi transformate în aminoacizi, peptide. Pepsinogenul se activează în urma contactului cu acidul clorhidric sau cu pepsina care s-a format anterior (autocataliză).
Lipaza gastrică – enzima lipolitică, cu activitate slabă. Aceasta acționează doar asupra lipidelor emulsionate ingerate, pe care le hidrolizează la acizi grași și glicerol.
Gelatinaza – enzimă ce hidrolizează gelatina la gelatină hidrolizată.
Mucusul – glicoproteină secretată de către celulele mucoase. Aceasta asigură protecția mecanică și chimică a mucoasei gastrice împotriva acțiunii autodigestive a HCl și a pepsinei.
La nivel gastric se absorb următoarele substanțe:
- cele foarte solubile în lipide, etanol, apă;
- potasiu, sodiu, glucoză, aminoacizi – toate acestea în cantități extrem de mici.
13.4. Digestia la nivelul intestinului subțire
Activitatea motorie la nivelul intestinului subțire – este reprezentată de contracții de amestec și de contracții propulsive.
- contracțiile de amestec sau contracțiile segmentare au rolul de a fragmenta chimul de 8 – 12 ori pe minut. Astfel, are loc o amestecare progresivă a particulelor alimentare solide cu secrețiile intestinului subțire.
- mișcările de propulsie – Undele peristaltice apar în orice parte a intestinului subțire. Acestea au o direcție de deplasare spre anus caracterizată de o viteză de 0,5 – 2 cm/s. În intestinul proximal deplasarea este mai rapidă comparativ cu intestinul terminal unde este mai lentă. Chimul parcurge distanța dintre orificiul pilor și valva ileocecală în 3-5 ore.
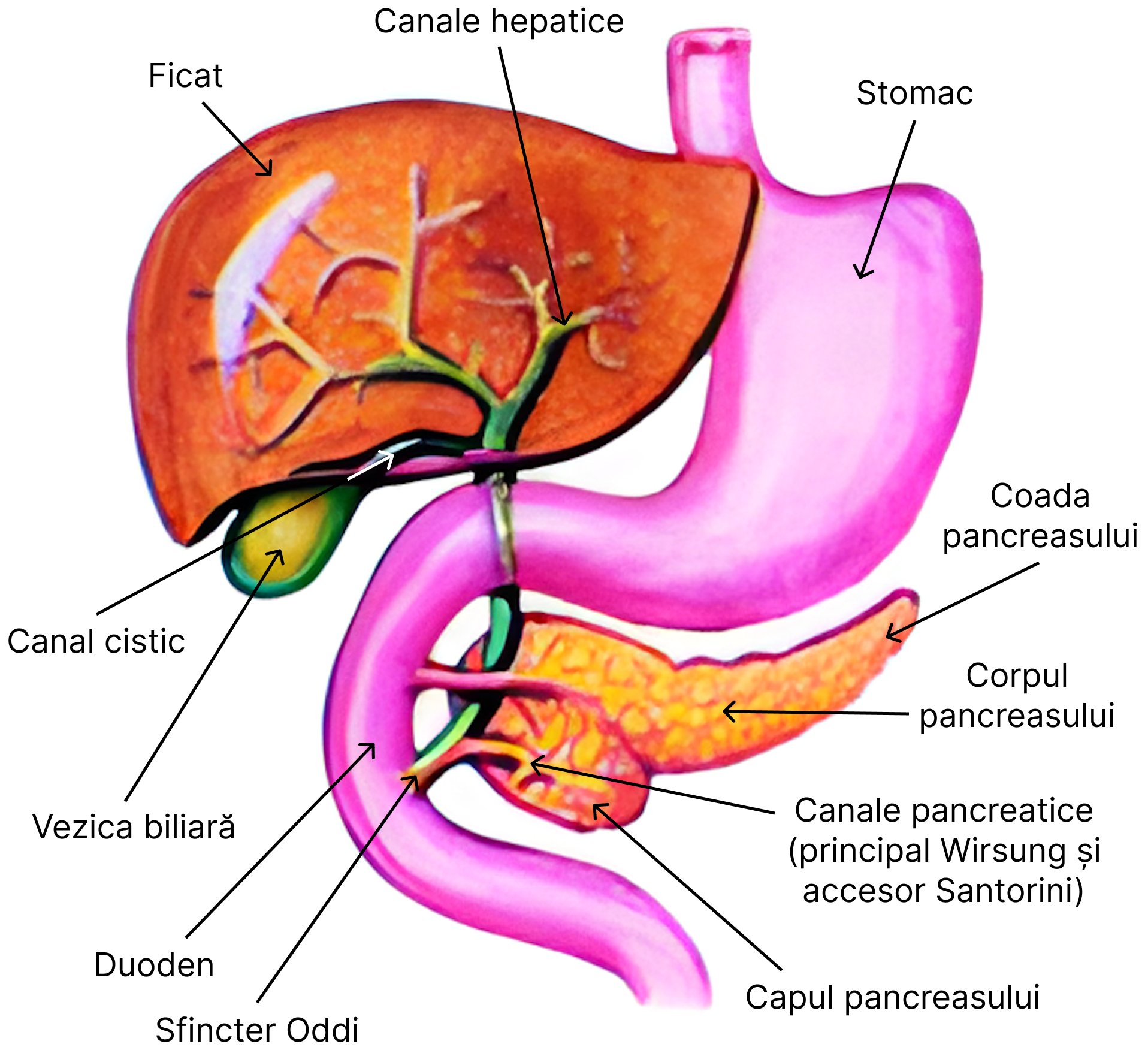
Secreția pancreatică
În alcătuirea pancreasului intră: celule exocrine, endocrine și ductale.
Celulele exocrine ale pancreasului sunt organizate în acini și sunt responsabile cu secreția a 4 tipuri de enzime digestive:
- lipaze – digeră lipide;
- peptidaze – digeră proteine;
- nucleaze – digeră acizi nucleici;
- amilaze – digeră glucide.
Celulele ductale secretă 1,2 – 1,5 L/zi de suc pancreatic.
În compoziția secreției pancreatice intră electroliți și enzime. Electroliții:
- Na+ și K+ au o concentrație similară cu cea plasmatică (Na+ plasmatic = natriemie = 135-146 mmol/L și K+ plasmatic = potasemie = 3,5-5,3 mmol/L);
- HCO3- (ion de bicarbonat), secretat de către celulele ductale, se găsește într-o cantitate mult crescută peste cea plasmatică. Acesta are rol în reglarea pH-ului intestinal superior, precum și în neutralizarea acidității gastrice.
Enzimele pancreatice se împart în 3 tipuri majore:
- amilaze – α amilaza pancreatică este secretată în formă activă. Aceasta hidrolizează: glicogen, amidon, alte glucide, până la stadiu de dizaharide. Excepție face celuloza (polizaharid vegetal), asupra căreia nu acționează.
- lipaze – lipaza, colesterol-lipaza, fosfolipaza sunt secretate în formă activă și acționează asupra lipidelor pe care le scindează la acizi grași și glicerol. Enzimele care intervin în hidrolizarea esterilor insolubili în apă au nevoie de prezența sărurilor biliare.
- proteaze – tripsina și chimotripsina sunt secretate în formă inactivă de tripsinogen și chimotripsinogen. Transformarea tripsinogenului în tripsină se face în prezență de enterokinază sau de tripsină anterior formată – autocataliză. Forma activă a chimotripsinogenului se obține în prezența tripsinei.
Tripsina și chimotripsina acționează asupra proteinelor nedigerate la nivelul stomacului și peptidelor, scindându-le până la stadiul de tripeptide, dipeptide și aminoacizi.
Alături de proenzime se mai secretă tot la nivelul acelorași celule și în același timp cu acestea, un inhibitor al tripsinei care are rolul de a preveni autodigestia pancreasului.
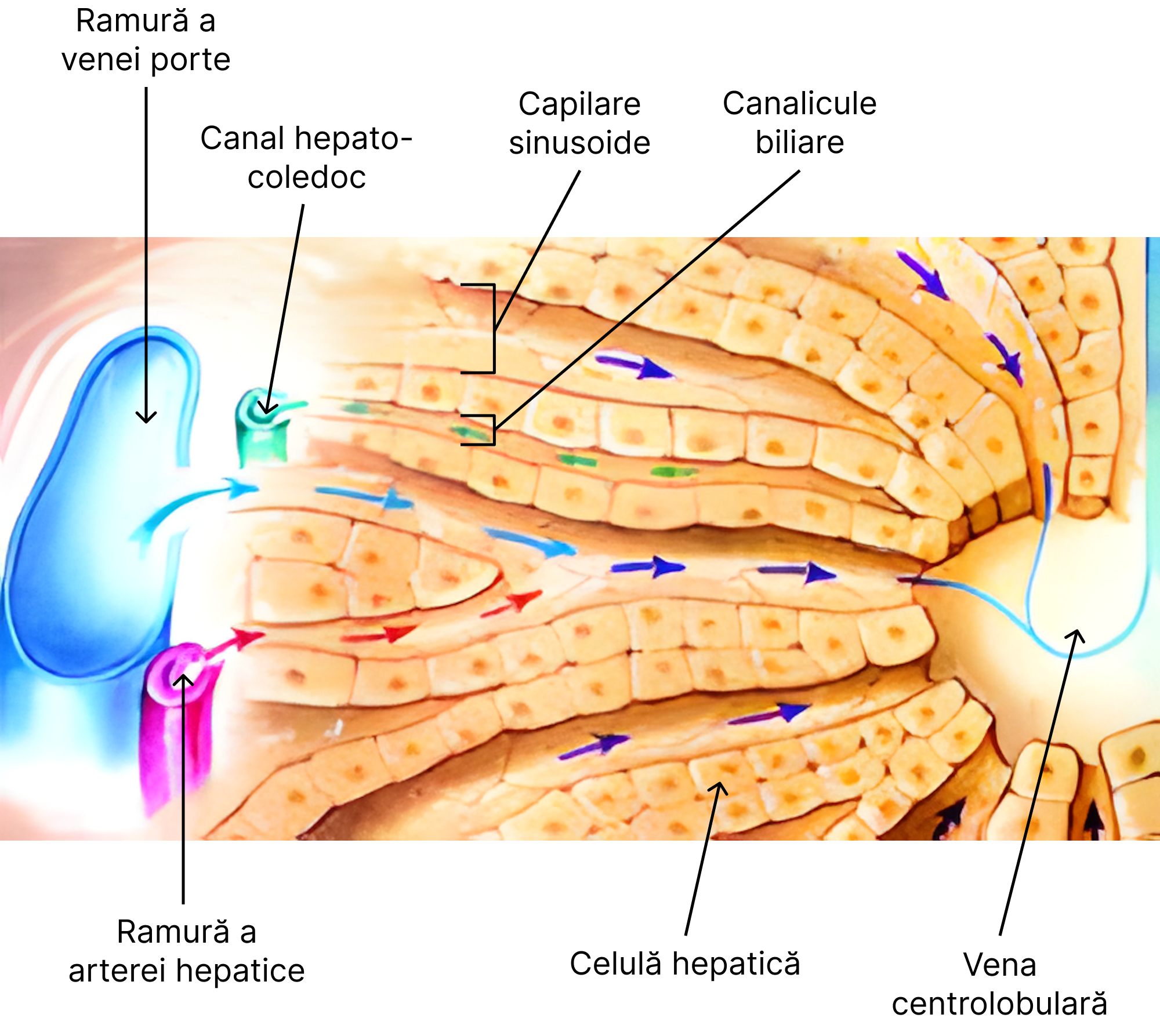
Secreția biliară – caracteristici:
- produsă la nivelul hepatocitelor și celulele ductale care mărginesc ductele biliare;
- se produce aproximativ 250-1100 mL/zi;
- este secretată în mod continuu;
- în timpul perioadelor interdigestive se depozitează în vezica biliară;
- pentru evacuarea bilei au loc în paralel două procese: contracția musculaturii veziculare și relaxarea sfincterului Oddi. Evacuarea bilei se realizează prin mecanisme nervoase și umorale. Mecanismul umoral este realizat prin secreția de colecistokinină din celulele mucoasei duodenale, declanșată, în principal, ca urmare a prezenței în duoden a produșilor de digestie lipidică. (Completare: Astfel, colecistokinina relaxează sfincterul Oddi și contractă vezica biliară.) Mecanismul nervos se realizează prin stimularea vagală care favorizează contracția musculaturii veziculare și relaxarea sfincterului Oddi. O stimulare simpatică declanșează efecte antagonice.
Funcțiile bilei sunt:
- necesitatea ei în digestia și absorbția lipidelor – acționează asupra lipidelor pe care le transformă în lipide emulsionate;
- excreția unor substanțe insolubile în apă (colesterol și bilirubina).
În compoziția bilei intră:
- săruri biliare secretate activ în canaliculele biliare rezultă din combinarea acizilor biliari sintetizați în hepatocite din colesterol cu unii aminoacizi și Na+. Aceste săruri nu prezintă un caracter liposolubil. Astfel, se mențin în intestin până în porțiunea de ileon la nivelul căruia se reabsorb activ.
- pigmenți biliari – bilirubina și biliverdina. Sunt metaboliți ai hemoglobinei. Odată ce au ajuns la nivelul hepatocitelor, se vor excreta biliar și vor atribui bilei o culoare galbenă caracteristică.
- lecitină;
- colesterol;
- electroliți;
- NU conține enzime.
Cele două roluri importante ale sărurilor biliare sunt:
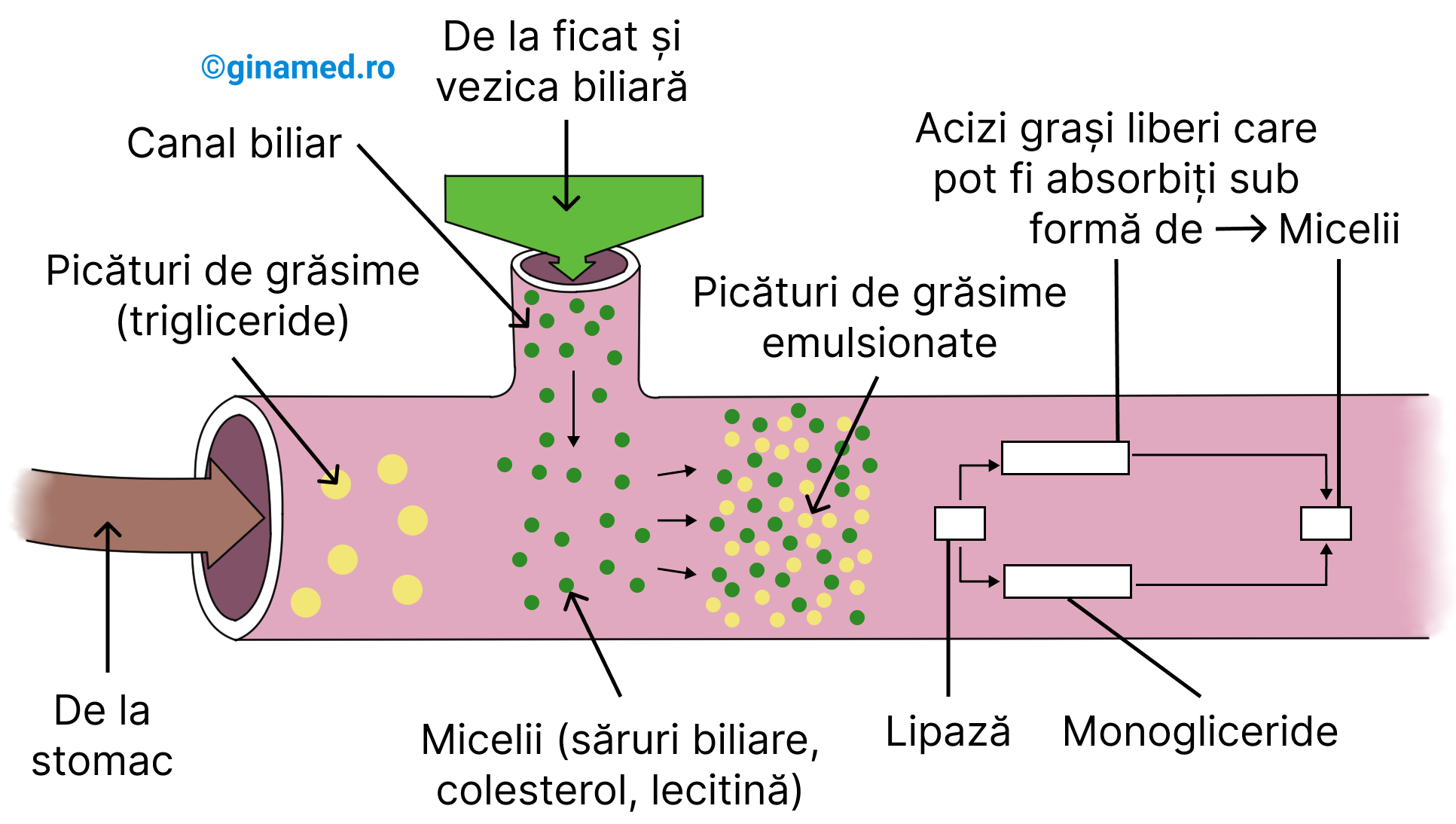
- emulsionează lipidele din alimente prin reducerea tensiunii superficiale, favorizând astfel scindarea lor și pregătirea pentru acțiunea lipazei pancreatice. Procesul de emulsionare are ca rezultat transformarea lipidelor în picături de grăsime cu d< 1 μ. Pe lângă sărurile biliare, în acest proces intervine și lecitina.
Apoi, sub acțiunea lipazei pancreatice, trigliceridele din picăturile lipidice sunt hidrolizate până la stadiu de acizi grași și monogliceride.
- ulterior, sărurile biliare, împreună cu acizii grași, monogliceridele, colesterolul și alte lipide formează micelii complexe, denumite chilomicroni (Completare: aici corect ar fi micelii complexe, nu și chilomicroni. Chilomicronii se formează în enterocit, așa cum menționează în cursul 17, la Metabolism). Sub această formă (de micelii complexe), sărurile biliare le facilitează absorbția din tractul intestinal. În absența sărurilor biliare în intestin, 40% dintre lipidele ingerate ajung neprocesate în fecale.
- în plus, pe lângă aceste două roluri, sărurile biliare stimulează motilitatea intestinală și prezintă rol bacteriostatic.
Sub acțiunea miceliilor (formate din săruri biliare, colesterol și lecitină) eliberate prin canalul biliar, grăsimile sunt transformate în picături de grăsime emulsionate. Asupra lor poate acționa lipaza pancreatică, trasformându-le în mongliceride și acizi grași care pot fi absorbiți sub formă de micelii.
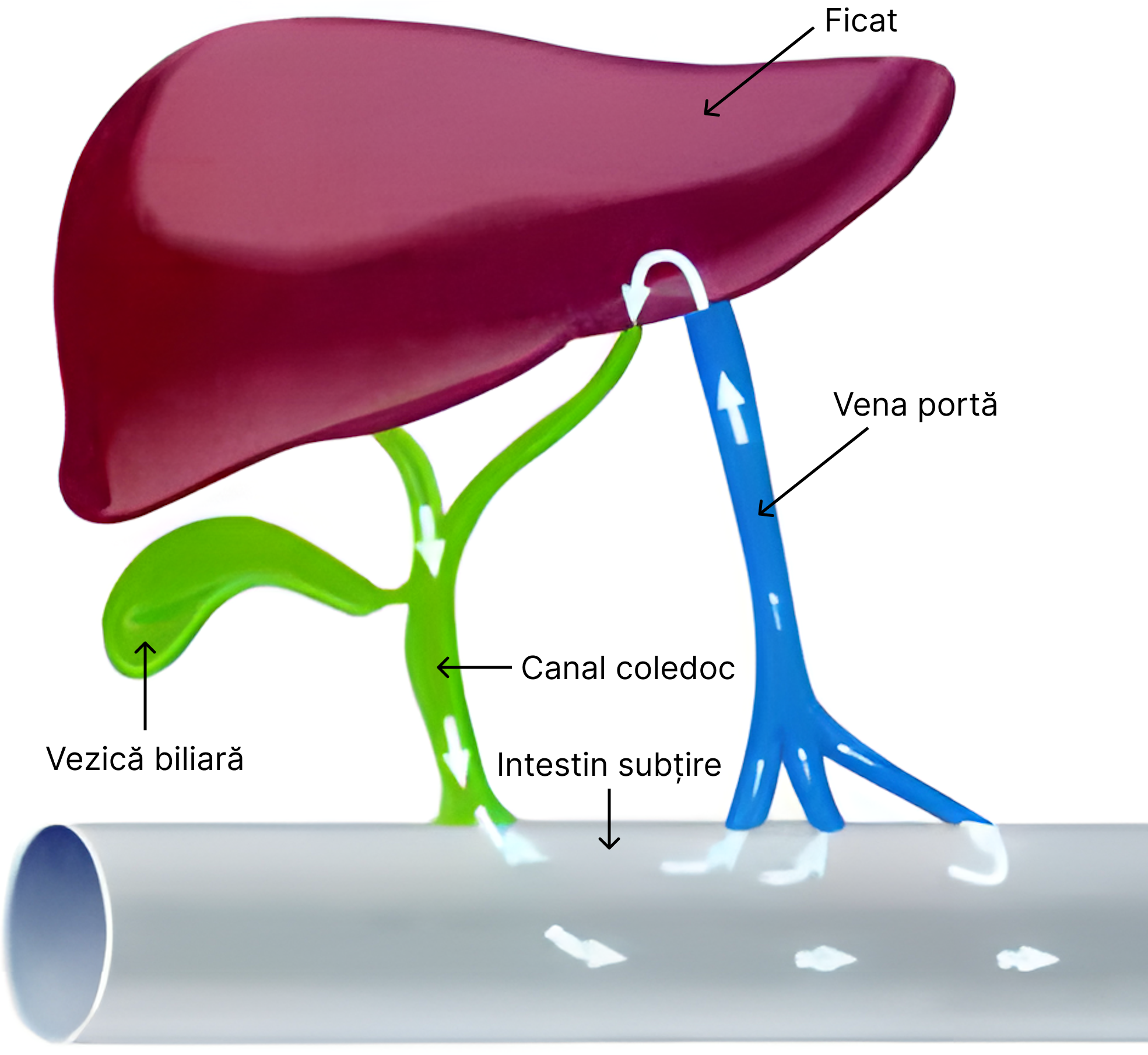
Circuitul enterohepatic – constă în recircularea celei mai mari proporții ale sărurilor biliare din intestinul subțire înapoi la ficat, pe calea venei porte. (Circuitul: Ficat – Canalul coledoc – Intestinul subțire – Vena portă – Ficat)
Etapele digestiei lipidelor se împart în:
I - emulsionarea lipidelor de către sărurile biliare;
II - hidroliza trigliceridelor din picăturile lipidice până la acizi grași și monogliceride;
III - preluarea acizilor grași și a monogliceridelor în micelii, cu producerea miceliilor mixte.
Activitatea secretorie a intestinului subțire
Secrețiile eliberate la nivelul intestinului subțire cuprind:
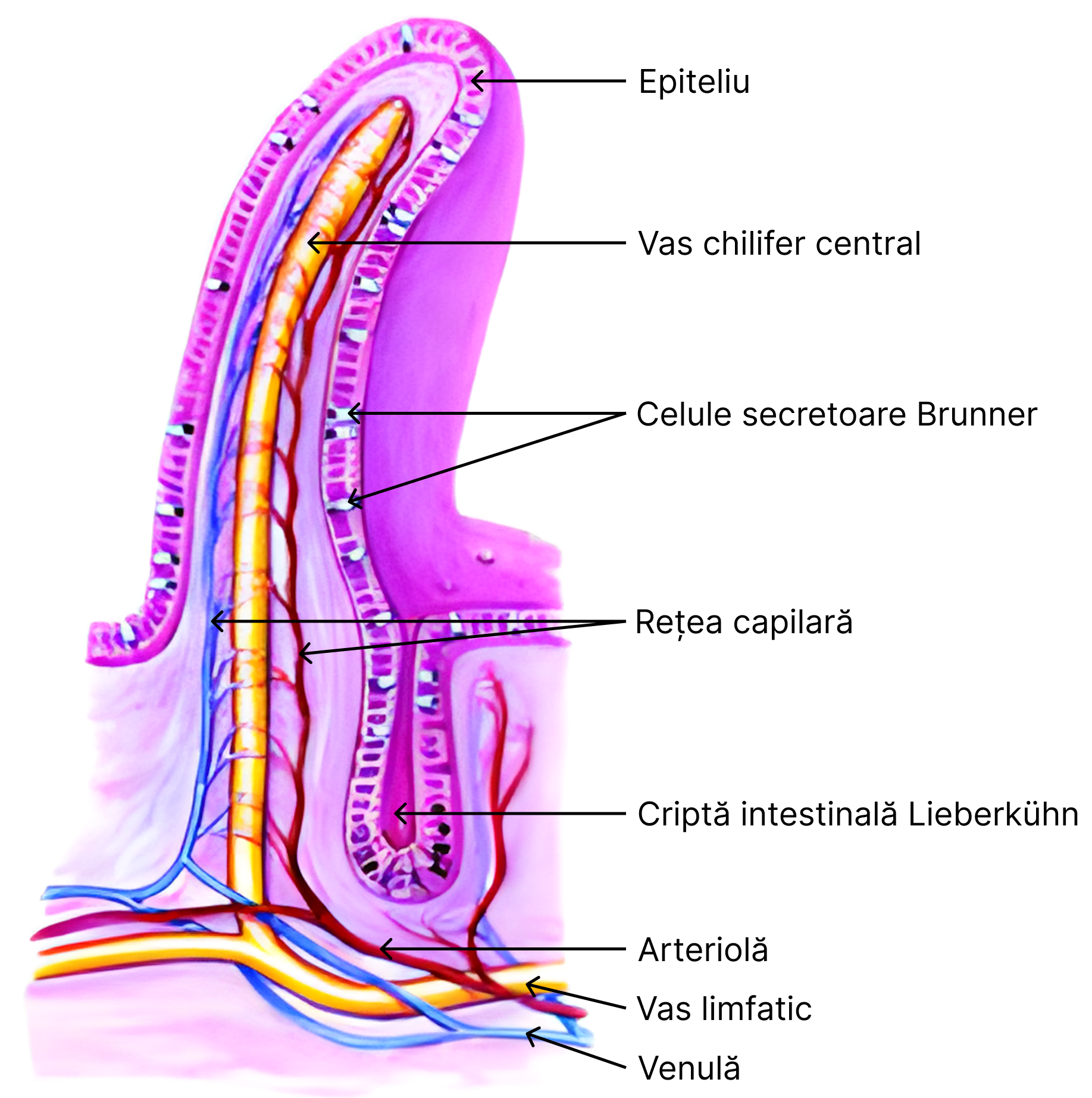
- mucus – rol protector al mucoasei intestinale împotriva agresiunii provocate de acidul clorhidric. Glandele Brunner (din duoden) și celule speciale, aflate în epiteliul intestinal și în criptele Lieberkühn, îl secretă.
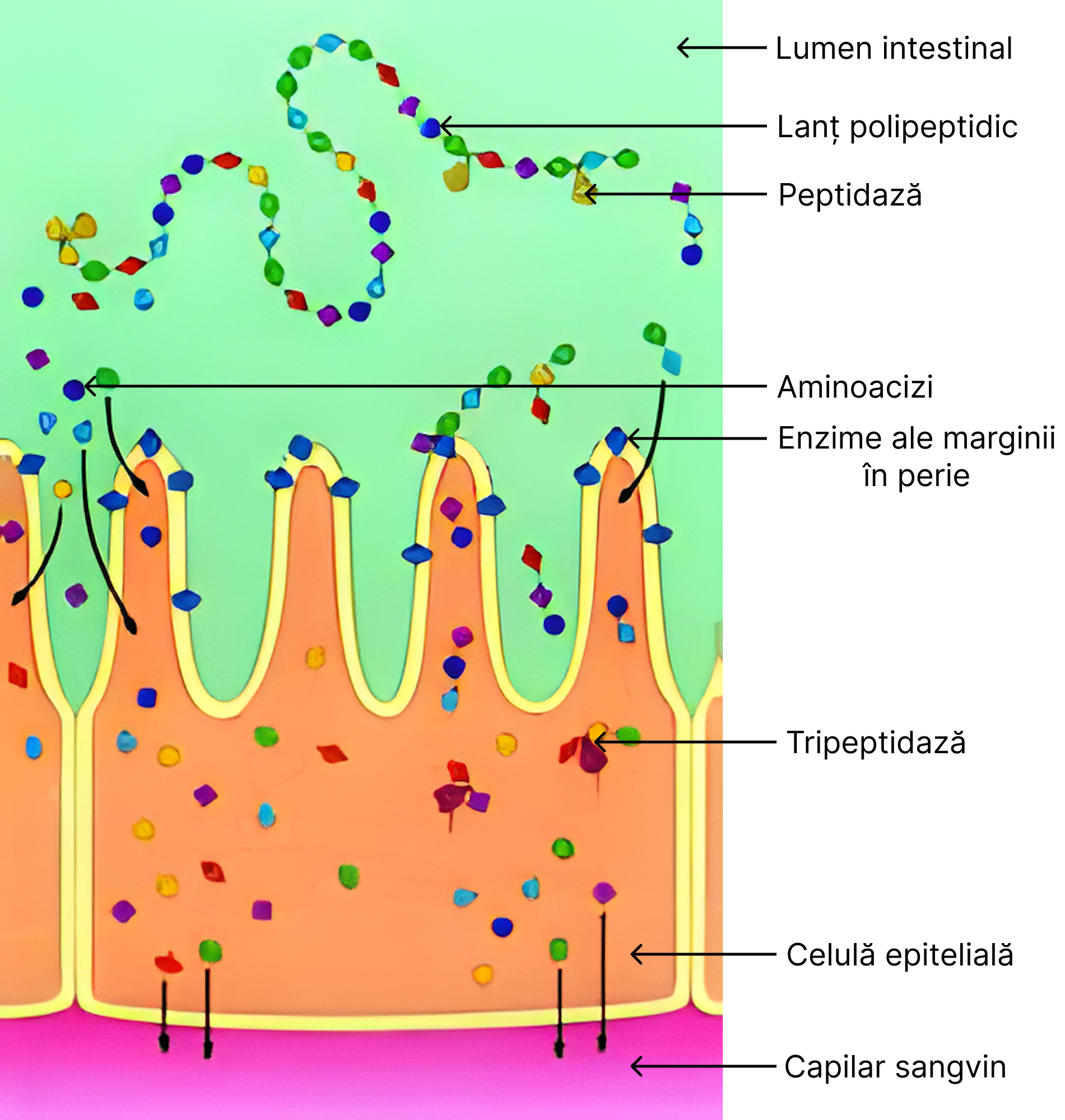
- peptidaze, dizaharidaze (maltaza, izomaltaza, zaharaza, lactaza), lipaza – enzime eliberate de către microvilii celulelor epiteliale intestinale (denumite și enzime ale marginii în perie), care nu sunt secretate în lumenul intestinal. Acestea își exercită funcțiile în cursul absorbției intestinale.
Peptidazele acționează asupra di și tripeptidelor pe care le transformă în aminoacizi.
Lipaza acționează asupra lipidelor emulsionate și le scindează până la stadiu de acizi grași și glicerol. Dizaharidazele (maltaza, izomaltaza, zaharaza, lactaza) acționează astfel: maltaza și izomaltaza acționează asupra maltozei și izomaltozei cu eliberare de glucoză, zaharaza acționează asupra zaharozei și se obține glucoză și fructoză, iar prin acțiunea lactazei asupra lactozei se obține glucoză și galactoză.
- apă, electroliți – eliberați de către celulele epiteliale intestinale.
La nivelul intestinului subțire se cumulează conținuturile sucului pancreatic, intestinal și bila. Enzimele prezente în compoziția sucurilor digestive acționează asupra unor substanțe din alimente și le descompun până la stadiul de compuși absorbabili, denumiți nutrimente sau principii alimentare.
13.5. Lucrarea practică – Acțiunea bilei asupra alimentelor
Materiale necesare: bilă de porc sau de vită (de la abator), ulei alimentar, eprubete pipete, hârtie de filtru
O hârtie de filtru se îmbibă cu apă, o alta se îmbiba cu bilă. În două eprubete se pune ulei și apoi se aduc cele două hârtii în contact cu acesta. Doar hârtia îmbibată cu bilă va permite îmbibarea cu ulei. Practic, în prezența bilei a scăzut tensiunea superficială.
Pe două lame de sticlă se așează două hârtii îmbibate ca în explicațiile anterioare. Peste fiecare hârtie se pipetează câte o picătură de ulei. Se observă cum pe hârtia îmbibată cu apă, forma picăturii rămâne neschimbată, iar în cealaltă situație se întinde pe toată suprafața. Practic, în prezența bilei, tensiunea superficială dintre apă și unei a fost scăzută și astfel a permis distribuirea picăturii de ulei.
În două eprubete se adaugă amestec de ulei și apă. În una dintre ele se pune aprox. 5 mL de bilă. Ambele eprubete se agită apoi. Se observă apariția unor emulsii, care are un caracter temporar în eprubeta fără bilă și unul durabil în eprubeta cu bilă. Astfel, prezența bilei a permis emulsionarea și scăderea tensiunii superficiale.
13.6. Absorbția intestinală de la nivelul intestinului subțire
Procesul de trecere în sânge și limfă la nivelul intestinului subțire al produșilor obținuți ca urmare a digestiei, se numește absorbție intestinală.
Procesul de absorbție este facilitat la nivelul intestinului subțire prin:
- existența unei mari suprafețe de contact – dată de structura specifică a intestinului subțire;
- grosimea peretelui intestinal este minimă și astfel moleculele străbat o distanță mică;
- vascularizația bogată a vilozităților. În plus, cantitatea de sânge de la acest nivel poate fi crescută în cursul perioadelor de digestie printr-un mecanism reflex;
- mișcările de contracție ale vilozităților intestinale ușurează tranzitul substanțelor absorbite.
Absorbția glucidelor la nivelul intestinului subțire:
- 3 glucide majore ale dietei: dizaharidele: sucroza, lactoza și polizaharid: amidon. Pentru celuloză (polizaharid vegetal), tractul digestiv uman nu are echipament enzimatic specific, deși în dietă este prezent în cantități mari.
- aportul glucidic: 250-800 g/zi, echivalentul a 50-60% din dietă.
- produșii finali de digestie glucidică: glucoza și galactoza (se absorb prin sistem activ de transport Na-dependent) și fructoza (se absoarbe prin difuziune facilitată).
- după absorbția în enterocite, monozaharidele își continuă traseul prin membrana bazolaterală a acestora, transport realizat prin difuziune facilitată. Ulterior, de la nivelul interstițiului intestinal difuzează în capilarele din vilozitățile intestinale. De aici, pe calea venei porte, monozaharidele ajung la ficat.
Absorbția proteinelor la nivelul intestinului subțire:
- necesarul proteic pentru un adult variază între 0,5 – 0,7 g/kg corp pe zi;
- formele de absorbție a proteinelor sunt: aminoacizi și oligopeptide;
- sunt variate forme de transport activ Na-dependent care asigură absorbția dipeptidelor, tripeptidelor și aminoacizilor;
- proteinele prezente în intestin se absorb în totalitate;
- ulterior, aminoacizii trec în sânge și pe calea venei porte ajung la ficat;
- eventuala prezență a proteinelor în scaun ar putea proveni din fragmente (detritusuri) celulare sau din bacterii din colon.
Absorbția lipidelor la nivelul intestinului subțire:
- necesarul lipidic variază între 25 – 160 g/zi;
- mecanismul de absorbție al lipidelor din tractul
gastrointestinal este difuziunea pasivă;
- lipidele se absorb în formă hidrosolubilă la care ajung cu ajutorul sărurilor biliare;
- în epiteliul celulelor intestinale, trigliceridele, fosfolipidele și colesterolul întâlnesc proteinele de la acest nivel, se combină cu ele, formând chilomicroni. Aceasta reprezintă forma în care lipidele trec în chiliferul central. Deci, lipidele trec în circulația limfatică, nu în cea sangvină.
Absorbția apei și a electroliților la nivelul intestinului subțire:
- apa: se absoarbe pasiv, izoosmotic (adică presiunea din lumenul intestinului să fie la fel cu cea din plasma sanguină), ca rezultat al gradientului osmotic creat prin absorbția de electroliți și substanțe nutritive.
- NaCl: absorbția de Na+ se realizează prin proces activ. Cl- însă, urmează în mod pasiv Na+.
Absorbția vitaminelor și mineralelor la nivelul intestinului subțire:
- alături de celelalte lipide, vitaminele liposolubile (A, D, E, K) intră în alcătuirea miceliilor.
Sub această formă se absorb la nivelul intestinului subțire proximal.
- vitaminele hidrosolubile (grupul B, C) se absorb prin: transport facilitat sau prin sistem de transport activ Na-dependent. Absorbția se realizează în intestinul proximal.
- absorbția calciului se face prin intermediul unui transportor legat de membrana celulară și activat de vitamina D.
- forma de absorbție mai ușoară a fierului este de Fe2+, comparativ cu Fe3+. Aceasta are loc în jejun și ileon, stimulată de prezența vitaminei C.
13.7. Digestia, absorbția și secreția la nivelul intestinului gros
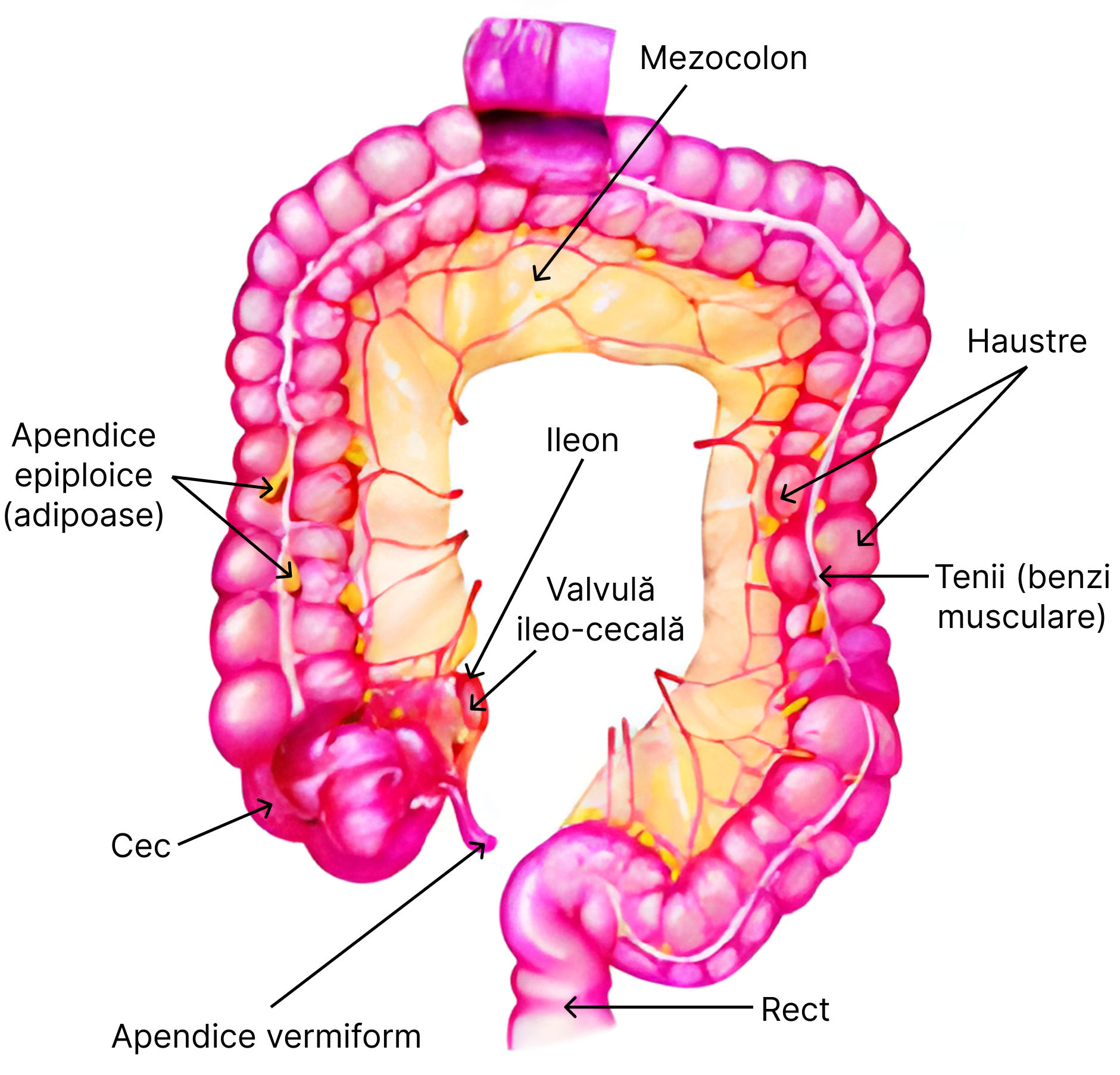
Porțiunea de colon a intestinului gros prezintă următoarele roluri principale:
- în jumătatea proximală – se absorb apa și electroliții;
- în jumătatea distală – depozitează materiile fecale până la eliminarea lor.
Aceste roluri justifică mișcările lente de la nivelul colonului.
Activitatea motorie la nivelul intestinului gros cuprinde mișcări propulsive și de amestec.
- mișcările de amestec (haustrațiile) – contracțiile combinate ale musculaturii circulare și longitudinale colice determină proiecția în afară a zonelor nestimulate ale peretelui colic asemănător unor saci, numiți haustre. Deplasarea se face lent, spre anus, în cursul perioadei lor de contracție. Astfel, conținutul colic este împins progresiv către colonul sigmoid. Dintr-un total de 1,5 L de chim, aproximativ 80 – 200 mL ajung în fecale.
- mișcările propulsive sau „mișcările în masă” - Propulsia este rezultatul contracțiilor haustrale în direcție anală (1) împreună cu mișcările în masă (2). Astfel de mișcări propulsive apar în general de câteva ori pe zi. Cele mai numeroase se remarcă pe parcursul primei ore de la micul dejun, au o durată de circa 15 minute și reprezintă un tip de peristaltism modificat.
Absorbția și secreția la nivelul colonului
- apa: la nivelul colonului nu se pot absorbi mai mult de 2-3 L/zi.
- sodiu și clor: cea mai mare parte neabsorbită din intestinul subțire, se absoarbe la acest nivel.
- potasiu: se secretă de către colon.
Toate aceste procese sunt sub controlul aldosteronului.
Defecația – constă în eliminarea materiilor fecale din intestinul gros. Unele mișcări în masă propulsează materiile fecale în rect și astfel inițiază dorința de defecație. Apoi, musculatura netedă a colonului distal și a rectului se contractă și propulsează fecalele în canalul anal. Urmează relaxarea sfincterelor anale intern și extern. Acesta din urmă prezintă fibre musculare striate aflate sub control voluntar.
13.8. Noțiuni elementare de igienă și patologie
Cariile dentare – sunt eroziuni ale dinților care rezultă prin acțiunea bacteriană asupra acestora. Placa bacteriană constituie primul eveniment în procesul de dezvoltare a cariilor. Aceasta este de fapt o peliculă în alcătuirea căreia intră alimente și salivă, dispusă la suprafața dinților, colonizată de numeroase bacterii care vor produce cariile dentare. Practic, bateriile se hrănesc cu carbohidrați și în urma proceselor metabolice eliberează acizi care vor afecta smalțul dentar. Astfel, un consum crescut de carbohidrați favorizează instalarea cariilor dentare. Cu toate acestea, o importanță mai mare are frecvența de consum, decât cantitatea, deoarece în acest fel se asigură constant substratul necesar bacteriilor pentru producerea cariilor. Consumul de carbohidrați în timpul mesei pot scădea probabilitatea de apariție a cariilor. Unele tipuri de dinți au o rezistență mai buna comparativ cu a altora. O metodă de prevenție ar putea fi utilizarea apei de gură care conține cantități mici de fluor ce crește rezistența smalțului dentar.
Stomatita – inflamația întregii mucoase orale. Factorii favorizanți: infecții, agenți chimici, fizici, ca urmare a unei afecțiuni sistemice. Două exemple des întâlnite: stomatita herpetică (infecția cu virusul herpes simplex), stomatita candidozică. Alte cauze: hipovitaminoze, consumul de alcool, tutun, reacții alergice la diferiți coloranți din alimente sau produse de îngrijire a dinților.
Faringita – inflamația acută a mucoasei faringiene. În general are o origine virală, dar poate fi de origine bacteriană. Au o frecvență mai mare în sezonul rece. Însă pot apărea și în perioadele calde, când crește consumul de băuturi reci.
Enterocolitele – inflamația de cauză infecțioasă a mucoasei intestinului subțire și gros. Au o frecvență mai crescută cele de origine bacteriană, comparativ cu cele de origine virală. Manifestările clinice poate fi grave, cu letalitate crescută, dependente de germenul infecțios. Măsuri de prevenție pot fi luate prin respectarea unei igiene riguroase și atenția orientată către calitatea apei și a alimentelor consumate.
Ocluzia intestinală – blocarea completă sau aproape completă a pasajului la nivelul intestinului subțire sau a celui gros. Constituie o urgența medico-chirurgicală. Cauzele pot fi: hernii, aderențe, tumori, corpi străini.
Ciroza hepatică – structura hepatică normală suferă o dezorganizare difuză cu formare de noduli de regenerare, înconjurați de țesut fibros. Cauzele pot fi multiple: de natură infecțioasă, toxică, răspuns imun alterat, obstrucție biliară, modificări vasculare. Această patologie reprezintă a treia cauză de mortalitate în țările vestice.
Litiaza biliară – formarea sau prezența de calculi (calculi biliari) la nivelul vezicii biliare. Mai des întâlnită la femei, persoanele obeze și cu o alimentație dezechilibrată. În unele cazuri poate fi asimptomatică. Însă, sunt situații în care se transformă într-o urgență medico-chirurgicală: atunci când un calcul migrează din vezica biliară și obstrucționează căile biliare extrahepatice sau peretele vezicii biliare se inflamează
Pancreatita – inflamația acută sau cronică a pancreasului. Printre persoanele vulnerabile se numără cei cu un consum cronic de alcool sau cu litiază biliară.
Diareea – creșterea frecvenței sau a cantității scaunelor zilnice. Cauzele sunt multiple, însă cea mai des întâlnită este de natură infecțioasă. Poate fi prevenită prin respectarea unei igiene riguroase.
Constipația – dificultate în actul defecației. Se poate manifesta în cadrul unor boli sau poate fi habituală (obișnuită). O soluție pentru cea din urmă constă în introducerea în alimentație a unor cantități mai mari de fibre vegetale.
13.9. Lucrare practică – compoziția chimică a alimentelor
Materiale necesare: câteva grame de carne, ou, brânză, pâine; eprubete, bec Bunsen sau lampă cu spirt, hârtie de filtru, hârtie roșie de turnesol, soluție de acetat de plumb (apă Burow).
Punerea în evidență a conținutului în apă
Se introduce un aliment într-o eprubetă înclinată până aproape de poziția orizontală, deasupra unei flăcări. Se remarcă cum pe pereții eprubetei au condensat vaporii de apă. La introducerea în eprubetă a unei fâșii de hârtie scrisă cu creion chimic, prin umezire, textul se intensifică.
Punerea în evidență a conținutului de substanțe organice
Într-o eprubetă se introduce o bucată de carne uscată. La gura eprubetei se fixează o hârtie roșie de turnesol și separat, fără să se atingă, o hârtie de filtru îmbibată pe aproximativ 2 cm cu apă Burow.
Se aduce eprubeta deasupra unei flăcări și se încălzește ușor și se observă:
- condensarea vaporilor de apă;
- hârtia de turnesol se albăstrește – ca urmare a degajării de NH3, un indicator al prezenței substanțelor azotate (proteinelor);
- hârtia îmbibată cu acetat de plumb se înnegrește – se formează sulfura de plumb;
- se degajă un miros specific arderii grăsimilor si proteinelor;
- prin încălzire puternică, conținutul eprubetei se carbonizează și degajă fum. În eprubetă rămâne doar reziduu uscat și anume substanțe minerale oxidate. Prin adăugarea unei cantități mici de apă, acestea se dizolvă și în contact cu o hârtie roșie de turnesol, aceasta se va albăstri.
Bibliografie:
- Biologie - manual pentru clasa a XI-a; Autori: Cristescu D., Sălăvăstru C., Voiculescu B., Niculescu C., Cârmaciu R. Editura Corint Educațional, București, 2014
- Stomacul
- Intestinul subțire
- Cavitatea bucală
- Vilozitate intestinală

