14. Sângele
Cuprins:
14.1. Introducere14.2. Plasma
14.3. Globulele roșii/ hematii/ eritrocite
14.4. Globulele albe/ leucocitele
14.5. Plachetele sanguine/ trombocite
14.1. Introducere
Sângele este un țesut conjunctiv al organismului. Printre funcțiile sângelui se numără:
- transportul oxigenului (de la plămâni la celule) și al dioxidului de carbon (obținut în urma metabolismului celular, de la celule la plămâni);
- protecția organismului împotriva bolilor, prin recunoașterea și distrugerea microorganismelor și a structurilor străine din fluxul sanguin (datorită celulelor sanguine);
- transportul produșilor de metabolism de la celule la rinichi (unele componente ale sângelui sunt responsabile);
- transportul nutrienților de la nivelul tractului digestiv la celule;
- transportul hormonilor în întreg organismul.
Sângele este alcătuit din:
- plasmă (55%): fluid apos, de culoare gălbuie, în care sunt suspendate elementele figurate;
- elemente figurate (celule sanguine) (45%): globule roșii, albe și fragmente celulare (plachete).
În cazul unei persoane cu greutate medie, sângele reprezintă aprox. 8% din greutatea corporală. Vâscozitatea sângelui este mai mare comparativ cu a apei. pH-ul sângelui este cuprins între 7,35-7,45.

14.2. Plasma
Plasma constituie partea fluidă a sângelui, în alcătuirea căreia intră:
- 92% apă;
- 7% proteine: albumine, globuline, fibrinogen;
- 1% ioni: sodiu, calciu, bicarbonat, clor, potasiu, magneziu, fosfat, sulfat;
- produși de degradare obținuți în urma metabolismului celular (metaboliți), hormoni, nutrienți, gaze dizolvate, proteine cu rol în coagulare, lipide, glucoză, aminoacizi, produși cu azot.
În urma coagulării sângelui, când au fost consumate proteinele de coagulare din plasmă, rezultă un fluid, denumit ser. În general, acesta este utilizat în studii imunologice și ca sursa de anticorpi pentru terapia imună. (Precizare: Diferența dintre plasmă și ser este dată de absența proteinelor de coagulare din ser.)
Proteinele plasmatice
În general, proteinele plasmatice rămân în fluxul sanguin pentru că NU pot traversa ușor pereții capilarelor sanguine. În circulație, ele favorizează osmoza moleculelor de apă din fluidele tisulare în fluxul sanguin.
Proteinele plasmatice se împart în:
- albumine;
- globuline;
- fibrinogen.
Albuminele au rolul:
- de a menține presiunea osmotică a sângelui (Completare: mai corect ar fi presiunea coloid-osmotică);
- de a contribui la vâscozitatea sângelui;
- parțial, de a menține un anumit pH sanguin;
- transportă acizi grași și hormoni.
Globulinele constituie 40% din proteinele plasmatice și sunt implicate în:
- mecanismul primar de apărare al organismului – prin gama globuline, care sunt molecule de anticorpi produse de sistemul imun ca parte a răspunsului imun. În mod specific, gama globulinele se unesc cu substanțele care au stimulat formarea lor (antigene);
- transportul de hormoni, vitamine sau alte substanțe din torentul sanguin care se leagă de alfa și beta globuline.
Fibrinogenul reprezintă aproximativ 7% din proteinele plasmatice și este produs de către ficat. Fibrinogenul, alături de alte proteine prezintă implicații în procesul de coagulare.
14.3. Globulele roșii/ hematii/ eritrocite
Funcția principală a globulelor roșii în organism este de a transporta oxigenul, rol care îi revine hemoglobinei, pigmentul din citoplasma lor. Organizarea internă a globulelor roșii este redusă, sunt lipsite de nucleu sau organite, motiv pentru care nu sunt celule adevărate. Însă, referirea la ele se va face ca fiind "celule", deoarece au fost denumite așa în mod tradițional. În esență, globulele roșii sunt saci plini cu hemoglobină, pentru care uneori sunt denumite corpusculi roșii.
Morfologie, număr și producere
Hematia este un disc biconcav (mai subțire în centru și mai gros pe margini), flexibil, cu un diametru de aprox. 7,8 μm și o grosime de aprox. 2,6 μm.

Identificarea conținutului procentual al hematiilor în sângele integral se face prin centrifugarea unui tub îngust. Datorită conținutului în fier, hematiile sunt mai grele și vor sedimenta în partea de jos a tubului. Procentul de hematii din volumul tubului reprezintă hematocritul și prezintă următoarele valori:
- bărbați: aprox. 47% (în general este mai mare decât al femeilor);
- femei: aprox. 42%.
În soluții mai concentrate (hipertone), are loc scăderea în dimensiuni a hematiilor. Acest aspect este justificat de procesul de osmoză, prin care apa iese din celule și se deplasează în direcția concentrației mai crescute de substanțe dizolvate, ducând la micșorarea (zbârcirea) hematiilor.
Pe de altă parte, prin plasarea hematiilor într-o soluție cu concentrație mai mică (hipotonă), acestea se vor umfla. Tot prin procesul de osmoză se justifică creșterea în volum, deoarece apa trece rapid în celule, în sensul concentrației mai mari de solvit (substanță dizolvată). În acest fel, hematiile se sparg și pun în libertate hemoglobina, proces denumit hemoliză.
Sediul producției de globule roșii se află în măduva roșie osoasă, proces denumit eritropoieză. Celulele inițiale, de la care începe procesul se numesc hemocitoblași (celule stem). Eritropoieza este complexă, celulele traversează multiple stadii înainte de a deveni hematii mature. În cursul acestui proces, în citoplasmă se acumulează hemoglobina, iar nucleul, organitele și alte componente dispar. Apoi, globulele roșii ajunse la stadiu de maturitate, pătrund în capilarele măduvei osoase, strecurându-se prin peretele acestora.
Hormonul eritropoietină reglează în parte (parțial) producția de hematii. Atunci când la nivelul celulelor renale nu ajunge suficient oxigen (hipoxie), acesta constituie un stimul pentru ele să secrete eritropoietină. Acest proces constituie o parte importantă privind adaptarea organismului expus la altitudini mari, unde aerul înregistrează o scădere în conținutul de oxigen.
Hemoglobina
Hemoglobina, pigment roșu, format din 4 lanțuri polipeptidice (în alcătuirea fiecăruia intră circa 150 de aminoacizi), care leagă oxigenul. Cele 4 lanțuri polipeptidice se împart în: două lanțuri alfa și două lanțuri beta, iar fiecare dintre ele este atașat unei grupări hem, care conține un atom de fier în centru.
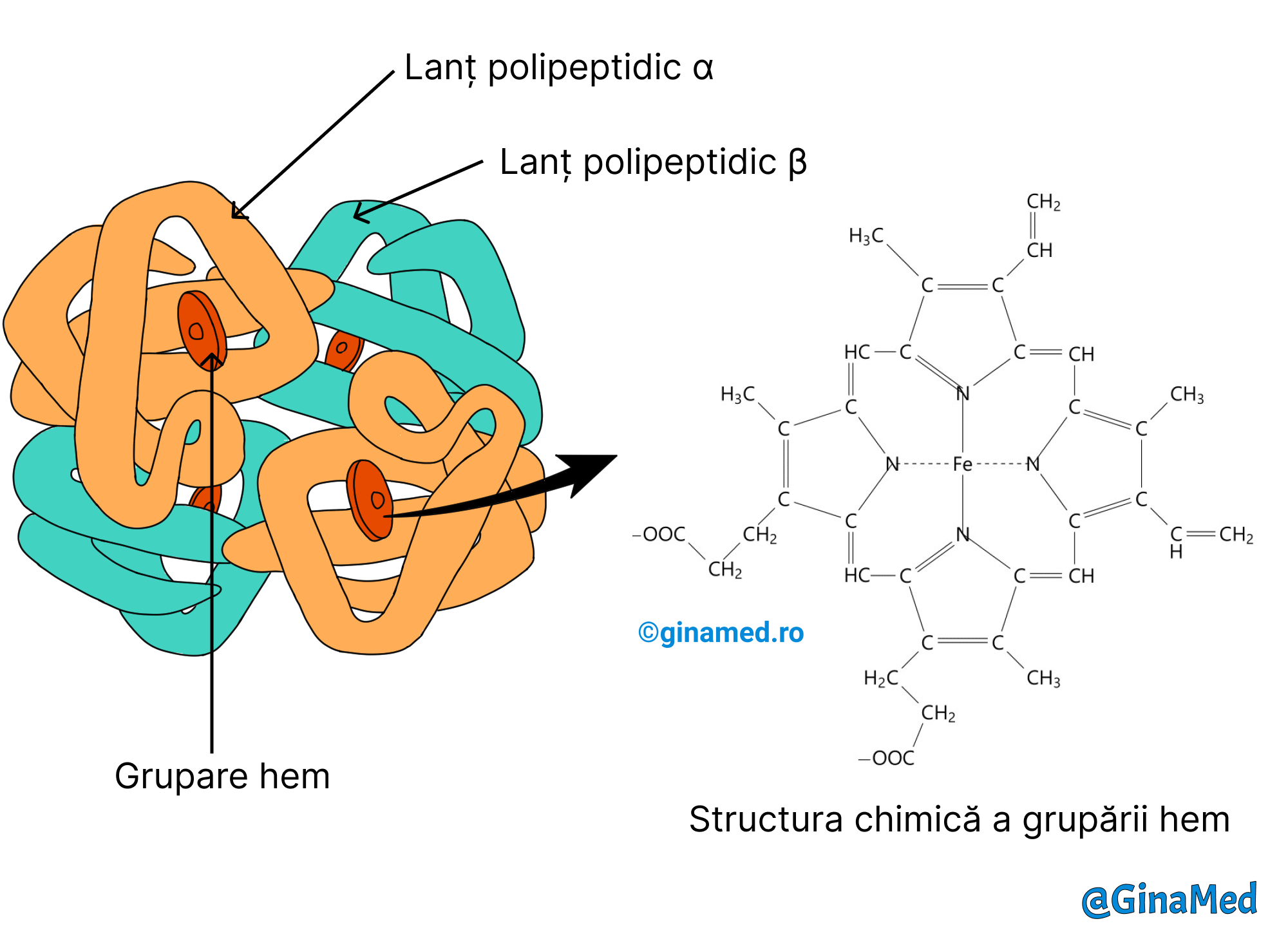
Legarea oxigenului de hemoglobină se face printr-o legătură slabă la nivelul ionului de fier din gruparea hem, când formează oxihemoglobina. Fiind 4 grupări hem, înseamnă că o moleculă de hemoglobină poate transporta 4 molecule de oxigen. La nivel pulmonar, pasajul oxigenului spre hematii, se face prin difuziune.
Hemoglobina poate transporta și dioxid de carbon, însă într-o cantitate mică, cea mai mare fiind transportată sub formă de ioni bicarbonat. Complexul format de hemoglobină cu dioxidul de carbon se numește carbaminohemoglobină.
Deși monoxidul de carbon este un gaz toxic pentru organismul uman, moleculele acestuia se combină rapid și puternic cu ionii de fier din hemoglobină. În acest fel, ocupă spațiul destinat oxigenului și reduc cantitatea de oxigen transportată de hemoglobină, cauzând moarte prin absența oxigenului.
Distrugerea globulelor roșii
Pe o perioadă de aproximativ 120 de zile, globulele roșii circulă în sânge. Celulele îmbătrânite și cele deteriorate sunt preluate și distruse de celule fagocitare (macrofage) în splină, ficat și măduva osoasă.
Prin degradarea hemoglobinei din alcătuirea eritrocitelor, au loc următoarele transformări:
- lanțurile polipeptidice sunt desfăcute și sunt puși în libertate aminoacizii care vor fi reutilizați pentru noi sinteze proteice;
- fierul este dirijat către măduva osoasă pentru a fi folosit în noi sinteze de hemoglobină; dacă este în exces, fierul va fi depozitat în ficat;
- hemul este transformat în biliverdină (pigment verzui), care la rândul ei este convertită în bilirubină (pigment galben-portocaliu).
Bilirubina este transportată de la splină la ficat și apoi este excretată în bilă. Atunci când bila ajunge în intestin, sub influența bacteriilor din flora intestinală, o parte din bilirubină este convertită în urobilinogen, care va da culoarea fecalelor. Însă o parte din urobilinogen se reabsoarbe și este transportată înapoi către ficat și apoi intră în circulația generală. În final, acesta ajunge la rinichi și va da culoarea specifică urinei. Aceste modificări de culoare se pot remarca și la nivelul pielii, prin urmărirea unei echimoze (vânătaie) care traversează toate etapele de vindecare.
Anemia
Anemia este o afecțiune dată de deficitul de eritrocite din sânge.
Există diferite tipuri de anemie: anemie feriprivă, anemie pernicioasă, anemie aplastică, siclemie, talasemie.
Anemia feriprivă constituie un tip de anemie cauzată de deficiența de fier din alimentație. În absența fierului, organismul nu poate sintetiza hemoglobină, ceea ce reduce capacitatea transportului de oxigen la celule. Lipsind oxigenul, producția de ATP se reduce și pacienții cu acest tip de anemie se simt epuizați.
Anemia aplastică este o formă de anemie dată de incapacitatea producției de globule roșii. Cauzele sunt: medicamente, substanțe toxice, radiații gamma.
Siclemia (anemia cu celule în seceră) este o formă de anemie cauzată de o anomalie în lanțul polipeptidic beta al hemoglobinei, în care se află un aminoacid nepotrivit, datorită unui defect al genei care codifică polipeptidul. În condiții de deficit de oxigen, molecula anormală de hemoglobină stabilește legături încrucișate cu alte molecule de hemoglobină, cu formare de cristale lungi. Acestea deformează celula și o fac să ia formă de seceră (forma literei „C”). Celulele astfel deformate se rup cu ușurință sau se blochează la nivelul capilarelor, determinând obstrucții.
Talasemia este un al tip de anemie, de data aceasta moștenită, în care organismul se află în incapacitate de a sinteza corespunzător unul sau mai multe lanțuri polipeptidice din structura hemoglobinei. Aceste eritrocite sunt fragile și sunt rapid îndepărtate. În acest fel transportul de oxigen este afectat, perturbând metabolismul energetic al organismului.
În schimb, prea multe globule roșii determină apariția policitemiei.
Grupele sanguine
Suprafața membranei eritrocitare prezintă una, ambele sau niciuna dintre moleculele proteice denumite antigene, care pot fi A și B. Acestea sunt lipsite de semnificație fiziologică. Prezența sau absența antigenelor la suprafața eritrocitelor dau și tipul grupei de sânge. Astfel, dacă o persoană:
- antigenul A pe suprafața eritrocitelor, aceasta are grupa de sânge A (40% din populație);
- prezintă antigenul B pe suprafața eritrocitelor, aceasta are grupa de sânge B (10%);
- prezintă antigenele A și B pe suprafața eritrocitelor, aceasta are grupa de sânge AB (4%);
- nu are niciun antigen prezent pe suprafața eritrocitelor, aceasta are grupa de sânge 0 (46%).
Pe lângă antigenele eritrocitare, o persoană mai prezintă în ser anticorpi de grup sanguin, lipsiți de semnificație fiziologică. Astfel că, o persoană cu:
- grupa A, prezintă în ser anticorpi anti-B (adică anticorpi împotriva celulelor cu antigen de tip B);
- grupa B, prezintă în ser anticorpi anti-A (adică anticorpi împotriva celulelor cu antigen de tip A);
- grupa AB, în ser anticorpii anti-A și anti-B lipsesc;
- grupa 0, prezintă în ser anticorpii anti-A și anti-B.
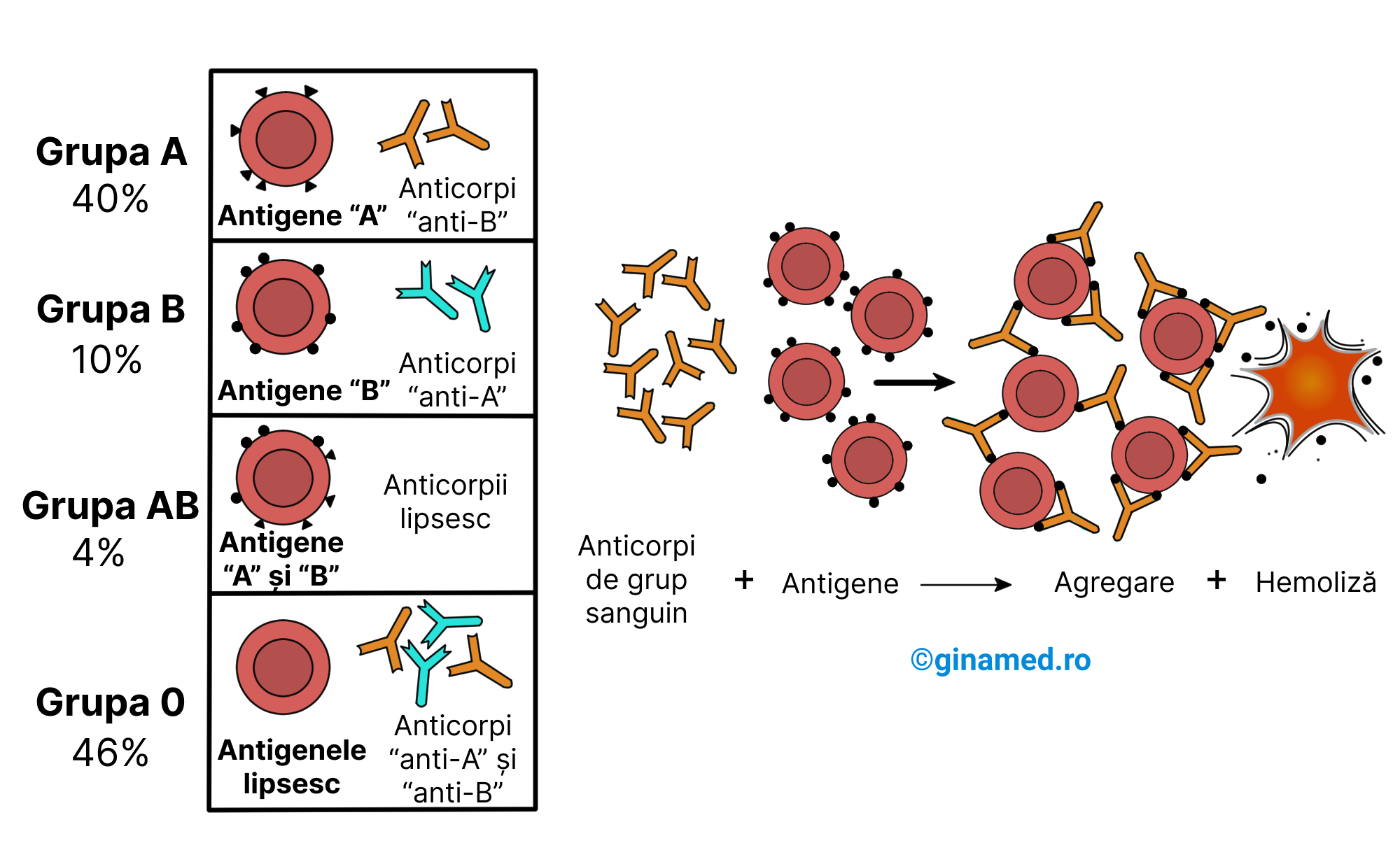
Transfuzia de sânge, necesară în situațiile de urgență, se poate efectua doar dacă se ține cont de antigenele prezente în sângele donatorului și anticorpii care se află în serul primitorului. Un accident transfuzional sever este evitat dacă antigenele și anticorpii de același tip nu se întâlnesc.
În cazul unui donator cu grupa A și un primitor cu grupa AB, donatorul are pe suprafața eritrocitelor antigene A, iar în sângele primitorului lipsesc anticorpi anti-A, deci transfuzia poate fi efectuată.
În schimb, în cazul unui donator cu grupa AB, transfuzia nu ar trebui să aibă loc către un primitor cu grupa B, deoarece donatorul cu grupa AB prezintă pe suprafața eritrocitelor și antigene A care vor interacționa cu anticorpii anti-A din serul primitorului cu grupa B. În cazul în care cele două tipuri de sânge intră în contact, hematiile se vor agrega și hemoliza, cauzând o reacție transfuzională fatală.
O persoană cu grupa 0 se consideră a fi donator universal, deoarece în acest caz lipsesc antigenele de pe suprafața eritrocitelor.
O persoană cu grupa AB se consideră a fi primitor universal, deoarece în ser sunt absenți anticorpii anti-A și anti-B.
Tehnic, noțiunile de donator și primitor universal sunt corecte. Însă în practică, cu scopul de a diminua rata incidentelor transfuzionale, medicii vor alege să efectueze transfuzii doar cu tipul specific de sânge, excepție făcând situațiile de urgență.
Un alt antigen cu semnificație este antigenul Rh, prezent pe suprafața eritrocitelor la populația americană, într-o proporție de circa 85-90%. Prezența lui pe suprafața eritrocitelor atribuie grupei de sânge a indivizilor respectivi, noțiunea de Rh-pozitivi. În cazul în care acest antigen lipsește (la circa 10-15% din populația americană), grupa de sânge va fi Rh negativă.
Astfel, despre o persoană putem afirma că are:
- grupa A+, dacă are antigenul A și Rh pe suprafața eritrocitelor;
- grupa B+, dacă are antigenul B și Rh pe suprafața eritrocitelor;
- grupa B-, dacă are antigenul B pe suprafața eritrocitelor și antigenul Rh lipsește.
Similar celorlalte antigene, antigenul Rh este lipsit de semnificație fiziologică.
În afecțiunea eritroblastoză fetală (boala hemolitică a nou-născutului), antigenul Rh prezintă importanță. Această afecțiune se manifestă atunci când un bărbat Rh+ (de exemplu, cu grupa A+), devine tatăl unui copil cu mama Rh- (de exemplu, cu grupa AB-). În această situație, fătul este posibil să aibă o grupă de sânge Rh+ (de exemplu, A+ sau AB+).
În cursul nașterii, unele celule sanguine ale copilului, pot intra în circulația mamei și să stimuleze sistemul imun al acesteia să producă anticorpi anti-Rh. În general, aceștia nu determină niciun efect asupra copilului, însă rămân în sângele mamei. În cazul în care aceasta va avea un al doilea copil și sângele acestuia va fi Rh+ (de exemplu, grupa A+), anticorpii Rh vor traversa placenta și vor intra in circulația sanguină a celui de-al doilea copil. Odată ajunși la acest nivel, vor intra în reacție cu antigenele Rh de pe suprafața eritrocitelor, conducând la hemoliză excesivă care poate duce la deces.
Apariția bolii hemolitice a nou-născutului poate fi evitată prin administrarea unei injecții cu anticorpi anti-Rh (RhoGAM), femeii cu Rh negativ în cursul sarcinii sau la nașterea primului copil. În acest fel, anticorpii anti-Rh interacționează cu antigenele Rh din circulație și le neutralizează, prevenind astfel stimularea sistemului imun al mamei să producă anticorpi anti-Rh, în urma expunerii la anticorpii Rh. Deci, în cursul celei de-a doua sarcini, anticorpii vor lipsi, iar hemoliza nu va avea loc. Însă, după nașterea celui de-al doilea copil, femeii trebuie să i se readministreze o nouă injecție cu RhoGAM, pentru a preveni producția de anticorpi anti-Rh, care ar putea avea efecte asupra celui de-al treilea copil.
14.4. Globulele albe/ leucocitele
Procesul de formare al variatelor tipuri de leucocite este complex și se desfășoară în măduva osoasă roșie. Toate leucocitele trec în circulație prin procesul de diapedeză, iar unele își finalizează procesul de maturare în altă parte. Durata lor de viață se limitează la câteva ore sau câteva luni, dependent de tipul lor; numeroase leucocite ies din circulație prin diapedeză și se amestecă printre celulele tisulare.
Tipuri de globule albe
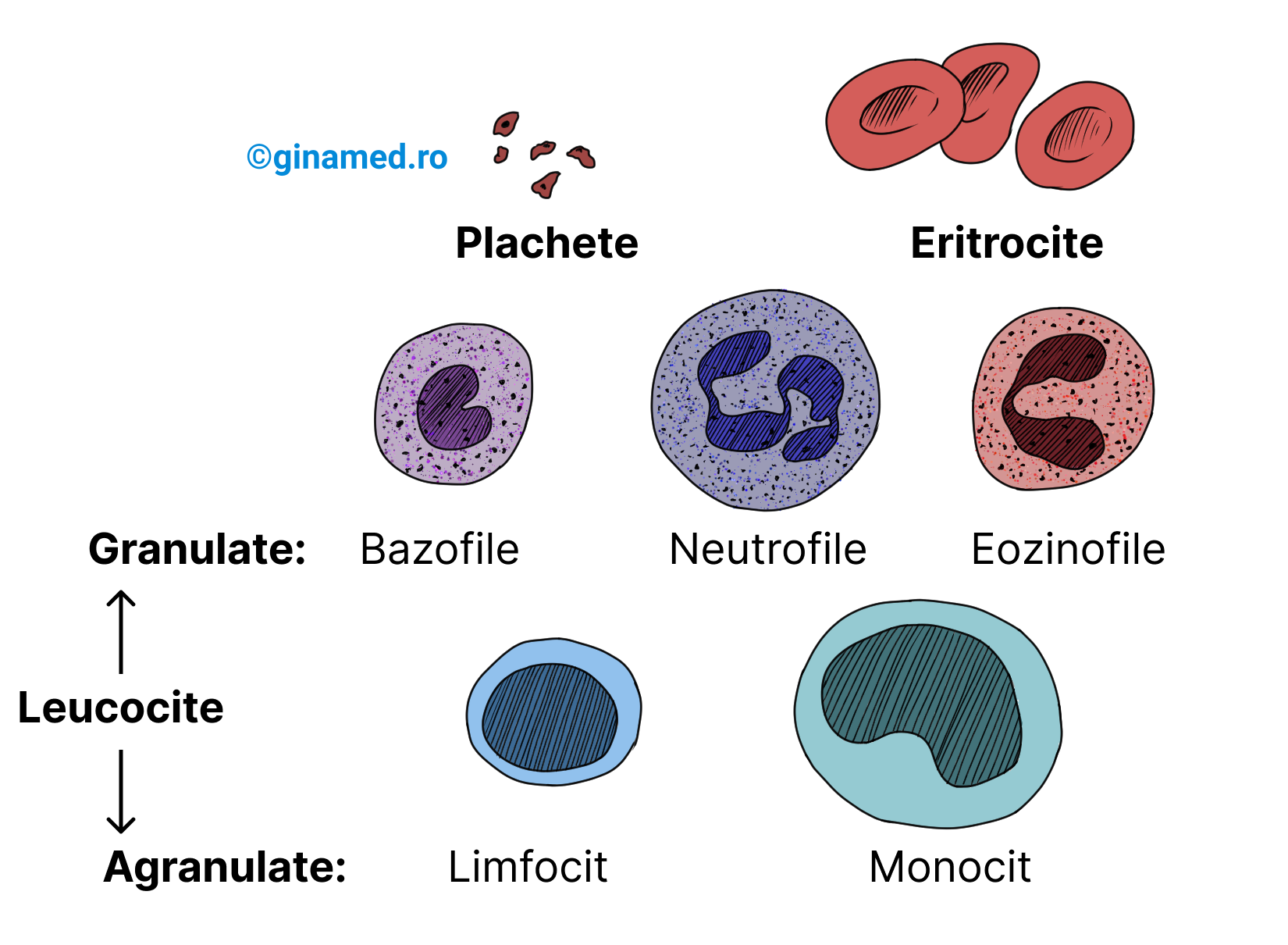
Globulele albe se împart în:
Granulocite – prezintă granulații în citoplasmă și cuprind:
- neutrofile;
- bazofile;
- eozinofile.
Agranulocite – sunt lipsite de granulații în citoplasmă și cuprind:
- monocite;
- limfocite.
Leucocitele prezintă un aspect caracteristic la microscop în colorația Wright
| Leucocite | Aspect | Aspect nucleu |
|---|---|---|
| Granulocite | ||
| Neutrofile | granulații citoplasmatice fine, de culoare albastră-violacee – se colorează cu coloranți neutri | nucleu cu 2-5 lobi sau 3-5 lobi (Completare: în manual sunt specificate ambele intervale) |
| Eozinofile | granulații citoplasmatice roșii, strălucitoare – se colorează cu coloranți acidofili | nucleu cu 2 lobi (bilobat) |
| Bazofile | granulații citoplasmatice mari, albastru-purpuriu închis – se colorează cu coloranți bazici | nucleu neregulat, frecvent în forma literei S |
| Agranulocite | ||
| Limfocite | un strat subțire de citoplasmă albastră, lipsit de granulații | nucleu mare, violet strălucitor |
| Monocite | un strat gros de citoplasmă, lipsit de granulații | nucleu violet, în formă de rinichi (reniformi) sau potcoavă |
Neutrofilele – caracteristici:
- constituie circa 60% din totalul leucocitelor (deci aproximativ 4200/ mm3 de sânge);
- de multe ori, celula este denumită leucocit polimorfonuclear;
- funcția principală: fagocitoza;
- se adună repede la locul unei infecții;
- prea multe neutrofile se întâlnesc în: infecții bacteriene, inflamații, leucemie.
Bazofilele și eozinofilele – caracteristici:
- fiecare dintre ele constituie circa 1% din totalul de leucocite (deci aproximativ 70/ mm3 de sânge);
- ambele pot prezinta implicații în reacțiile alergice și în timpul inflamației;
- creșterea numărului de eozinofile poate să se înregistreze în reacții alergice, infestații parazitare.
Limfocitele – caracteristici:
- constituie circa 30% din totalul leucocitelor (deci aproximativ 2100/ mm3 de sânge);
- sunt limfocite B și limfocite T – celule cheie ale sistemului imun, prin care se asigură apărarea organismului;
- limfocitele B sunt în sânge și în nodulii limfatici. În cursul răspunsului imun, acestea sunt stimulate de antigenele microorganismelor. Limfocitele B proliferează și devin plasmocite care produc anticorpi. Anticorpii intră în circulație și interacționează cu microorganismele care au stimulat producerea lor. În general, interacțiunea se finalizează cu distrugerea microorganismului.
- limfocitele T sunt în sânge și în nodulii limfatici. Înainte de a ajunge în nodulii limfatici, celulele tinere se maturează în timus. Odată stimulate de prezența antigenelor, limfocitele T părăsesc nodulii limfatici și se deplasează către locul infecției, acolo unde vor interacționa cu microorganismele și le vor distruge.
- rol în patologie: în mononucleoza infecțioasă apar limfocite atipice; în leucemii crește mult numărul lor.
Monocitele – caracteristici:
- constituie între 6-8% din totalul leucocitelor (deci între aproximativ 420 - 560/ mm3 de sânge);
- au un singur nucleu foarte mare, cu o depresiune pe una din margini;
- traversează pereții capilarelor prin diapedeză și pătrund în mediul tisular unde vor fagocita microorganismele;
- la nivelul țesuturilor, monocitele devin celule fagocitare foarte mari, denumite, macrofage; acestea inițiază răspunsul imun prin fagocitarea microorganismelor și prin expunerea limfocitelor în nodulii limfatici, a antigenelor conținute în microorganisme;
- creșteri se înregistrează în: leucemia cu monocite, tuberculoză, infecții fungice.
O infecție bacteriană poate fi indicată de un număr crescut de leucocite. Însă, pentru a înțelege mai bine anumite patologii, se recomandă o examinare a populației leucocitare prin numărarea diferențiată a leucocitelor. Aceasta ne poate da informații cu privire la creșterea unei anumite categorii de leucocite.
O scădere generală a numărului de leucocite se numește leucopenie. O valoarea a leucocitelor ce depășește media generală din populația leucocitară, se numește leucocitoză.
Leucemia este cancerul leucocitelor. În această afecțiune, numărul de leucocite este foarte mare, însă în general ele sunt nefuncționale și nu își pot exercita funcția de apărare.
14.5. Plachetele sanguine/ trombocite
Procesele în care intervin plachetele, sunt:
- formarea de agregate plachetare (în hemostază, plachetele reprezintă componenta celulară);
- implicarea în mecanismul de coagulare al sângelui.
În cazul în care sunt prea puține plachete în circulația sanguină pot apărea: tulburări de coagulare, sângerări, producerea cu ușurință a hematoamelor (Completare: hematom - sânge acumulat (care poate să fie sau nu coagulat) în exteriorul unui vas de sânge).
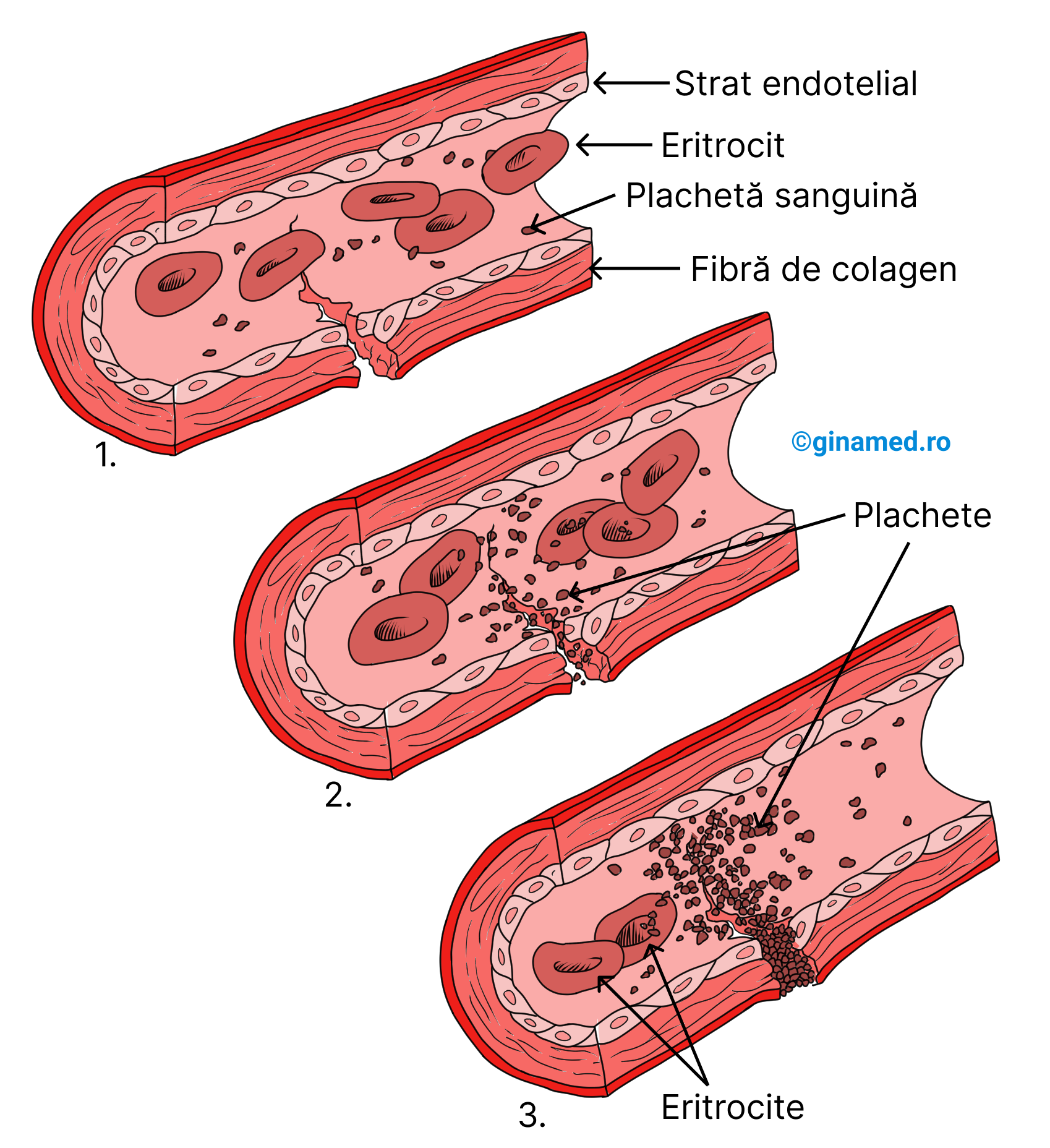
La nivelul zonei lezate a vaselor de sânge se formează agregate plachetare care vor reacționa cu fibrele de colagen din peretele vascular. Plachetele aderă de fibre și formează o masă (tromb plachetar) care umple leziunea din peretele vascular. Este o reacție manifestată la interval de câteva secunde de la leziunea vasculară și constituie totodată un stimul pentru coagulare.
Etapele de formare a trombului plachetar cuprind, în ordine:
- în peretele unui vas de sânge apare o soluție de continuitate (Completare: întrerupere a continuității; părți care anterior erau unite, acum sunt separate);
- are loc aderarea planchetelor între ele precum și la fibrele de colagen din peretele vascular;
- se formează un agregat plachetar care controlează pierderea de sânge de la locul leziunii.
Coagularea sângelui
În cazul unei leziuni mai mari la nivelul vaselor de sânge se va forma un cheag de sânge, proces care implică formarea unei mase de fibre proteice, celule sanguine și plachete, menite să repare leziunea. Elementele implicate în procesul de coagulare se numesc factori de coagulare.
În urma lezării unui vas de sânge sau a unui țesut, are loc activarea procesului de coagulare pe cale intrinsecă sau extrinsecă. Factorii implicați în calea intrinsecă se găsesc doar în sânge, iar cei care inițiază calea extrinsecă sunt în afara fluxului sanguin.
În calea intrinsecă, plachetele sanguine și celulele endoteliale care căptușesc vasele de sânge, eliberează un factor de coagulare, denumit factor plachetar. Acesta interacționează cu ioni de calciu și numeroși alți factori de coagulare (VIII, IX, X, XI, XII), cu scopul de a obține tromboplastina derivată din plachete (tromboplastina plachetară). Tromboplastina este o lipoproteină care activează protrombina (proteină globulară), iar în cursul reacției, aceasta din urmă este convertită la forma activă de trombină. Pentru această conversie, ionii de calciu sunt esențiali.
Activarea protrombinei se poate face și pe cale extrinsecă. Astfel, factorii tisulari de la nivelul vaselor lezate sau de pe suprafața celulelor din întreg organismul, intră în reacție cu factorul de coagulare VII și cu ioni de calciu și favorizează activarea factorului VII. Acesta la rândul său activează alți factori de coagulare cu scopul de a forma tromboplastina tisulară. Aceasta, alături de ionii de calciu și alți factori, formează activatorul protrombinei care va converti protrombina în trombină.
Protrombina poate fi activată pe calea intrinsecă și extrinsecă. Odată produsă, trombina va funcționa ca o enzimă, care în prezența calciului, activează fibrinogenul (proteină produsă de ficat) dizolvat în plasmă. Prin această activare, fibrinogenul se convertește în fibrină (proteină fibrilară, insolubilă). Are loc acumularea de filamente de fibrină, care alături de plachete și eritrocite, alcătuiesc cheagul de sânge. La locul leziunii, plasma se gelifică, iar ulterior cheagul pierde lichidul conținut și se contractă. În cursul acesteia, cheagul favorizează lipirea (sudarea) capetelor deteriorate ale țesutului sau vasului de sânge, iar cheagul se întărește. Imediat se formează filamente dense de fibrină, iar cheagul este complet.
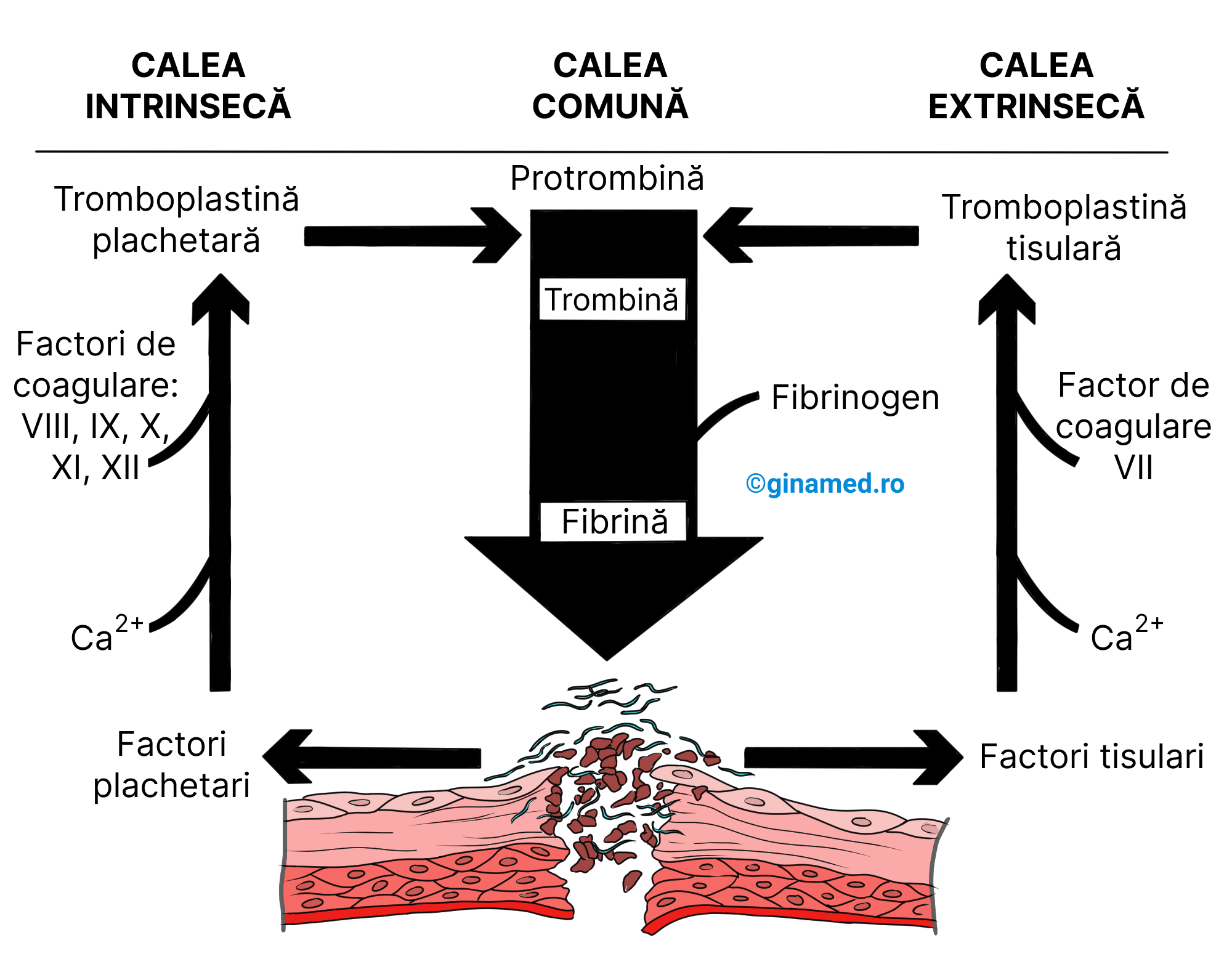
În cazul ambelor căi (intrinsecă și extrinsecă) este implicată tromboplastina și totodată în ambele situații se formează o substanță care activează protrombina și o convertește în trombină. Aceasta va converti ulterior fibrinogenul în fibrină (principalul component al cheagului de sânge).
Coagularea sângelui se consideră un proces esențial pentru sănătate, însă pot exista situații mai particulare în care formarea cheagurilor poate constitui o problemă. De exemplu, prin depunerea colesterolului, alături de alte lipide sub forma unei plăci pe peretele interior al vaselor de sânge, se poate instala o afecțiune denumită ateroscleroză. Acest lucru poate duce la formarea unui cheag de sânge într-un vas rigidizat.
Totodată, plăcile de colesterol sunt un factor stimulator al formării de cheaguri într-o afecțiune, denumită tromboză. Un astfel de cheag format se numește tromb. Fluxul sanguin poate fi împiedicat prin prezența unui tromb la nivelul arterelor coronare, cauzând tromboza coronariană. Dacă cheagul migrează în altă zonă a organismului, acesta se va numi embol, iar afecțiunea cauzată, embolie.
Bibliografie:
- Anatomie și fiziologie umană pentru admiterea la facultățile de medicină; Autori: Krumhardt B., Alcamo I.E.; Barron's & Universitatea de Medicină și Farmacie Târgu Mureș, 2022

