15. Sistemul cardiovascular
Cuprins:
15.1. Introducere15.2. Inima
15.3. Vasele sanguine
15.1. Introducere
Sistemul cardiovascular se compune din:
- pompă (inima) și
- un set de tuburi care transportă sângele (vasele de sânge).
Astfel, întregul sistem deservește totalitatea regiunilor organismului.
Funcțiile sistemului cardiovascular:
- furnizează nutrienți și oxigen către țesuturi;
- transportă hormonii către celulele lor țintă;
- îndepărtează produșii de metabolism din țesuturi.
15.2. Inima
În alcătuirea inimii intră:
- două cavități principale cu rol de pompă - ventricule;
- două cavități de umplere cu sânge - atrii.
Inima – caracteristici:
- pompează sângele în artere, capilare și venele sistemului cardiovascular și furnizează sânge tuturor celulelor organismului;
- mărimea sa este aproximativ egală cu a unui pumn;
- este un organ cavitar;
- are formă conică;
- cântărește mai puțin de 500g.
Inima – localizare:
- în torace, în mediastin;
- între a II a și a V a coastă;
- se află anterior de coloana vertebrală;
- se află posterior de stern;
- este apărată (flancată) de plămâni;
- este așezată puțin spre stânga;
- are o poziție oblică în cavitatea toracică.
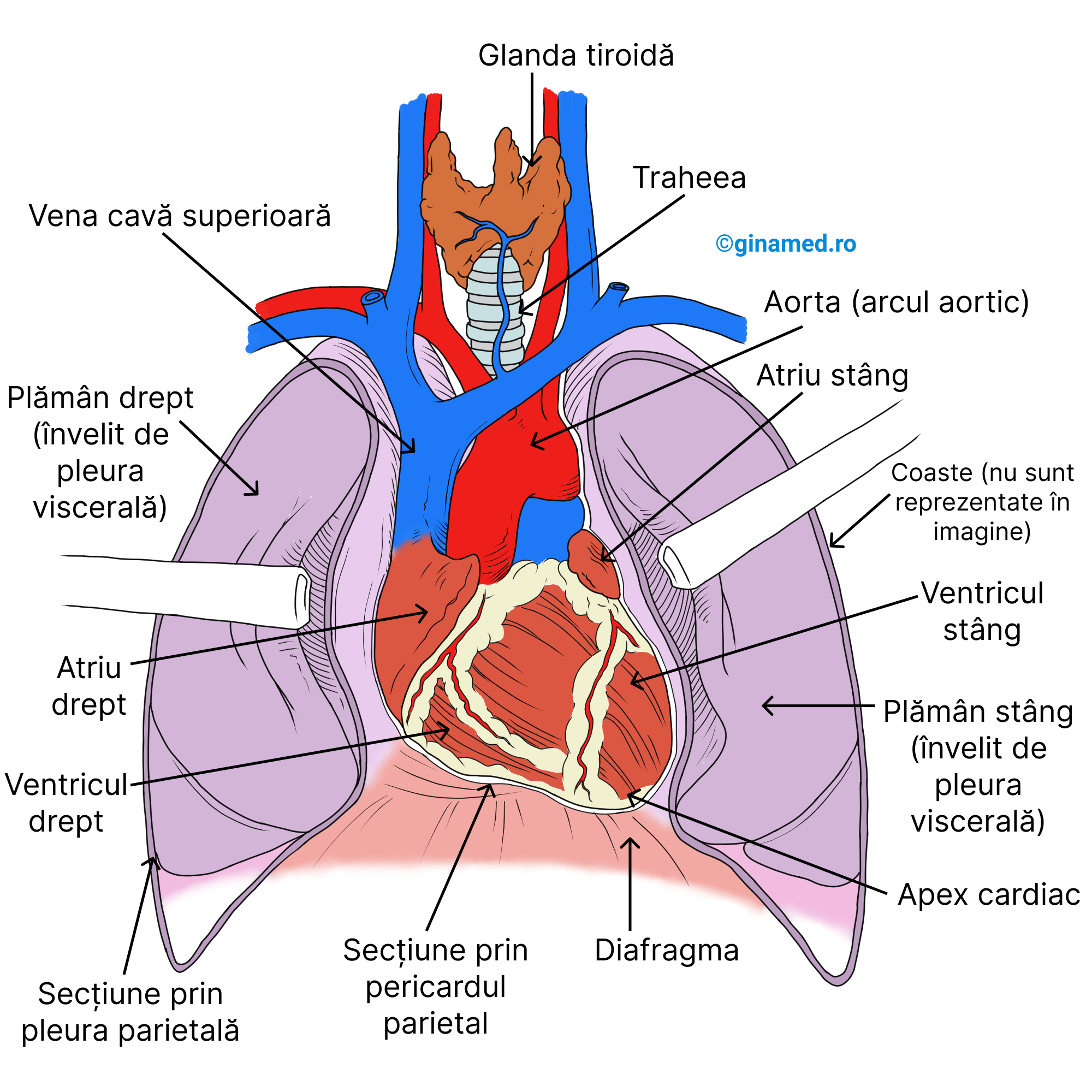
Inima este învelită de un sac format din două foițe (membrane), denumite pericard:
- pericard parietal – foița externă;
- pericard visceral (epicard) – foița internă; este acoperit uneori (ocazional) de grăsime, mai ales la vârste înaintate. Epicardul se consideră a fi stratul extern al țesutului cardiac.
Între cele două foițe se află un spațiu umplut cu fluid denumit cavitate pericardică. Inflamația pericardului determină pericardită.
Stratul mijlociu al inimii constituie de fapt țesutul principal al inimii, denumit miocard. În alcătuirea miocardului intră celule musculare de tip cardiac dispuse în fascicule. La interiorul miocardului, fibre fine de țesut conjunctiv dispuse într-o rețea ce aparțin scheletului fibros, conectează între ele celulele musculare. Această rețea intervine în consolidarea miocardului în interior. În jurul valvelor și la locul de ieșire (emergență) a vaselor mari, sunt inele de țesut fibros împletit asemănător unor frânghii care dau un plus de susținere.
Endocardul (stratul intern) constituie al treilea strat al inimii. În alcătuirea acestuia intră un strat endotelial care acoperă un strat subțire de țesut conjunctiv. Endocardul delimitează cavitățile inimii și acoperă valvele cardiace. Inflamația valvelor cardiace duce la endocardită.
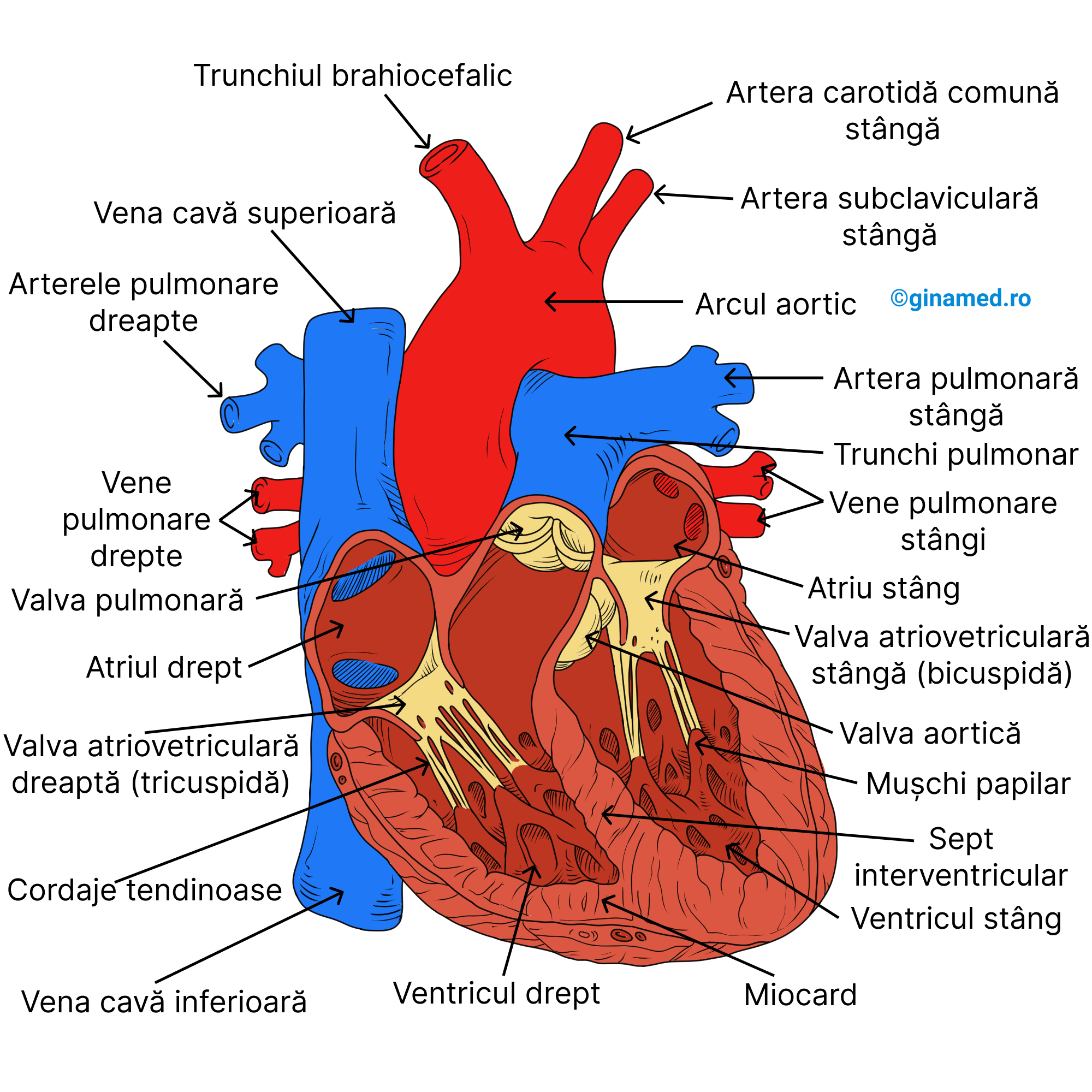
Cavitățile și vasele inimii
Inima prezintă 4 cavități:
- două superioare – atrii;
- două inferioare – ventricule.
Separarea lor se face:
- longitudinal – printr-un perete denumit sept cardiac;
- între atrii – prin sept interatrial;
- între ventricule – prin sept interventricular (mai gros decât cel interatrial).
Atriile constituie cavitățile de umplere cu sânge ale inimii. Sângele care se întoarce de la țesuturi prin vene, intră apoi în atrii și este menținut la acest nivel până la golirea ventriculilor. Fiecărui atriu i se atribuie o prelungire plată, încrețită, numită auriculă (urechiușă) care se umple cu sânge atunci când atriul este plin. Auricula intervine în creșterea capacității atriale.
La nivelul atriului drept se golesc 3 vene:
- vena cavă superioară – colectează sângele de la cap și gât;
- vena cavă inferioară – aduce sângele din regiunea inferioară a corpului;
- sinusul coronarian – primește sângele de la mușchiul cardiac și îl conduce apoi în atriul drept.
În atriul stâng se golesc venele pulmonare cu sânge adus de la plămâni.
Inferior față de atrii se află ventriculele, care sunt cavități cu funcție de pompă a inimii.
Ventriculul drept pompează sângele către plămâni.
Ventriculul stâng pompează sângele către organe, țesuturi și celulele organismului.
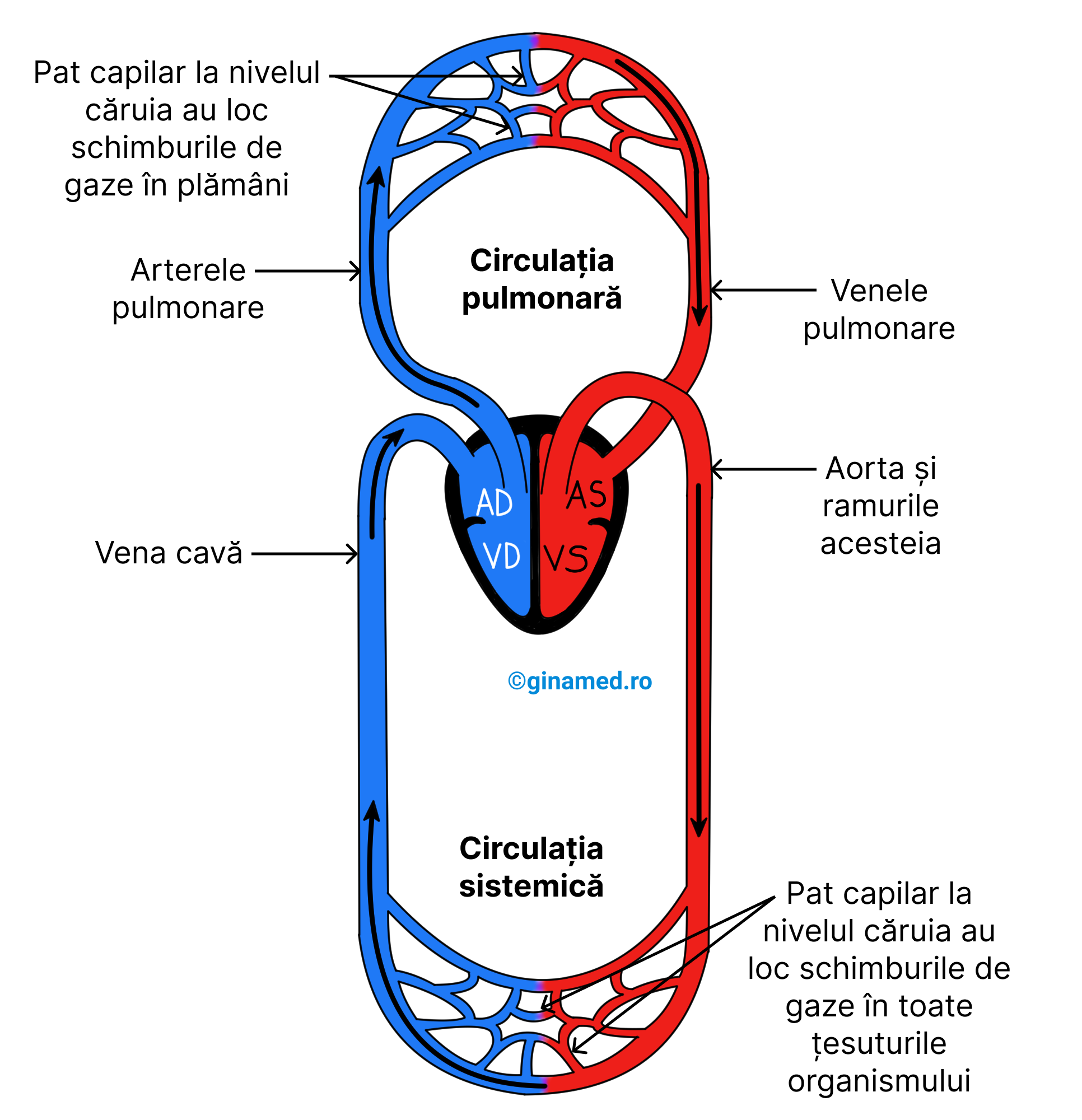
Circulația sângelui prin inimă
Cele două circuite cardiovasculare principale din organism, sunt:
- circulația pulmonară – se extinde de la inimă la plămâni și înapoi la inimă; Debutul circulației pulmonare se face pe partea dreaptă a inimii, cale prin care sângele adunat de la organe intră în atriul drept. Acest sânge prezintă o cantitate mai mare de dioxid de carbon și una mai mică de oxigen. La trecerea sângelui din atriul drept în ventriculul drept, acesta traversează o valvă. Apoi ventriculul drept pompează sângele în plămâni pe calea arterelor pulmonare. Odată ajuns la nivel pulmonar, dioxidul de carbon va părăsi sângele și va intra în alveolele pulmonare, în timp ce oxigenul trece din alveole în sânge. Ulterior, sângele îmbogățit în oxigen, se întoarce prin venele pulmonare în partea stângă a inimii și închide astfel circulația pulmonară.
- circulația sistemică – se extinde de la inimă la celule și înapoi la inimă; debutul circulației sistemice se face pe partea stângă a inimii; La trecerea sângelui din atriul stâng în ventriculul stâng, acesta traversează o valvă. Mai departe, ventriculul stâng pompează în aortă (cea mai mare arteră a organismului), sângele bogat în oxigen. De la nivelul aortei, sângele este distribuit către artere ale circulației sistemice. Pe calea acestor artere, sângele circulă către cap, torace, regiunea abdominală și alte părți ale organismului.
La nivelul celulelor, sângele eliberează oxigen și preia dioxid de carbon. Sângele încărcat cu dioxid de carbon și sărac în oxigen, se întoarce la inimă prin venele din sistemul cardiovascular și venele cave. La inimă, sângele intră în atriul drept și completează astfel circulația sistemică.
Valvele cardiace
Prin prezența valvelor cardiace, se asigură circulația sângelui într-o singură direcție (unidirecțională), prevenindu-se astfel refluxul. Valvele cardiace implicate, sunt:
- valvele atrioventriculare – favorizează curgerea sângelui din atrii în ventricule și împiedică refluxul acestuia în atrii în momentul contracției ventriculelor. Pe partea dreaptă a inimii se află valva tricuspidă (are 3 cuspisuri), între atriul drept și ventriculul drept. Pe partea stângă a inimii se află valva biscupidă (are două cuspisuri) sau valva mitrală, între atriul stâng și ventriculul stâng.
Prin intermediul unor cordoane de colagen de culoare albicioasă, valvele cardiace atrioventriculare sunt ancorate de mușchii papilari ai peretelui ventricular (vârfurile lor sunt orientate spre atrii). Aceste cordoane tisulare se numesc cordaje tendinoase și previn deplasarea cuspisurilor valvulare către atrii. Prin lezarea cordajelor tendinoase sau a valvelor, acestea au tendința de a se mișca retrograd. În acest caz, dacă se face referire la valva mitrală, afecțiunea poartă numele de prolaps de valvă mitrală.
- valve semilunare – sunt dispuse la locul de ieșire (emergența) arterelor principale din ventricule: aorta și pulmonara. Între ventriculul drept și artera pulmonară, se află valva pulmonară, care delimitează intrarea în trunchiul pulmonar, care se începe de la ventriculul drept și merge către plămâni. Rolul acestei valve este de a împiedica refluxul sângelui din arteră în ventricul, la momentul relaxării ventriculare. Între ventriculul stâng și aortă, la emergența acestea, se află valva aortică, cu rol în prevenirea refluxului sângelui în ventriculul stâng, la momentul relaxării ventriculare.
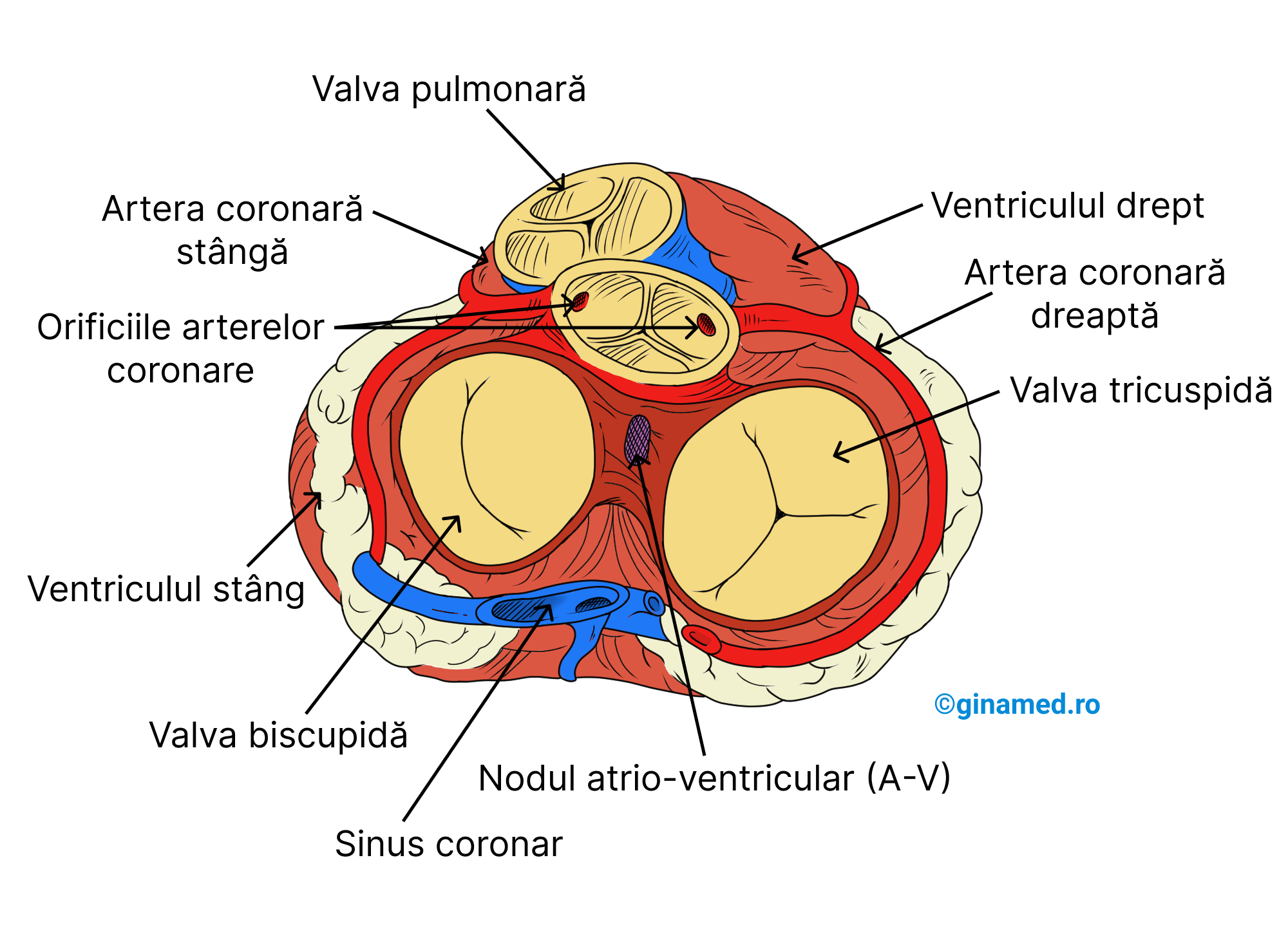
Circulația coronariană
Activitatea continuă a inimii implică alimentarea permanentă a acesteia cu sânge. Acest lucru este asigurat prin arterele coronare, care aduc sânge oxigenat mușchiului cardiac. Ulterior, sângele cu o concentrație scăzută în oxigen, este drenat către venele cardiace, iar acestea la rândul lor îl conduc către sinusul coronarian. Acesta se află în apropierea venelor cave și se golește la rândul său în atriul drept.
Dacă arterele coronare sunt obstrucționate pentru o perioadă lungă de timp prin cheaguri de sânge, atunci se instalează tromboza coronariană care determină moartea celulelor miocardice. Prin moartea lor, apare infarctul miocardic, denumit și atac de cord.
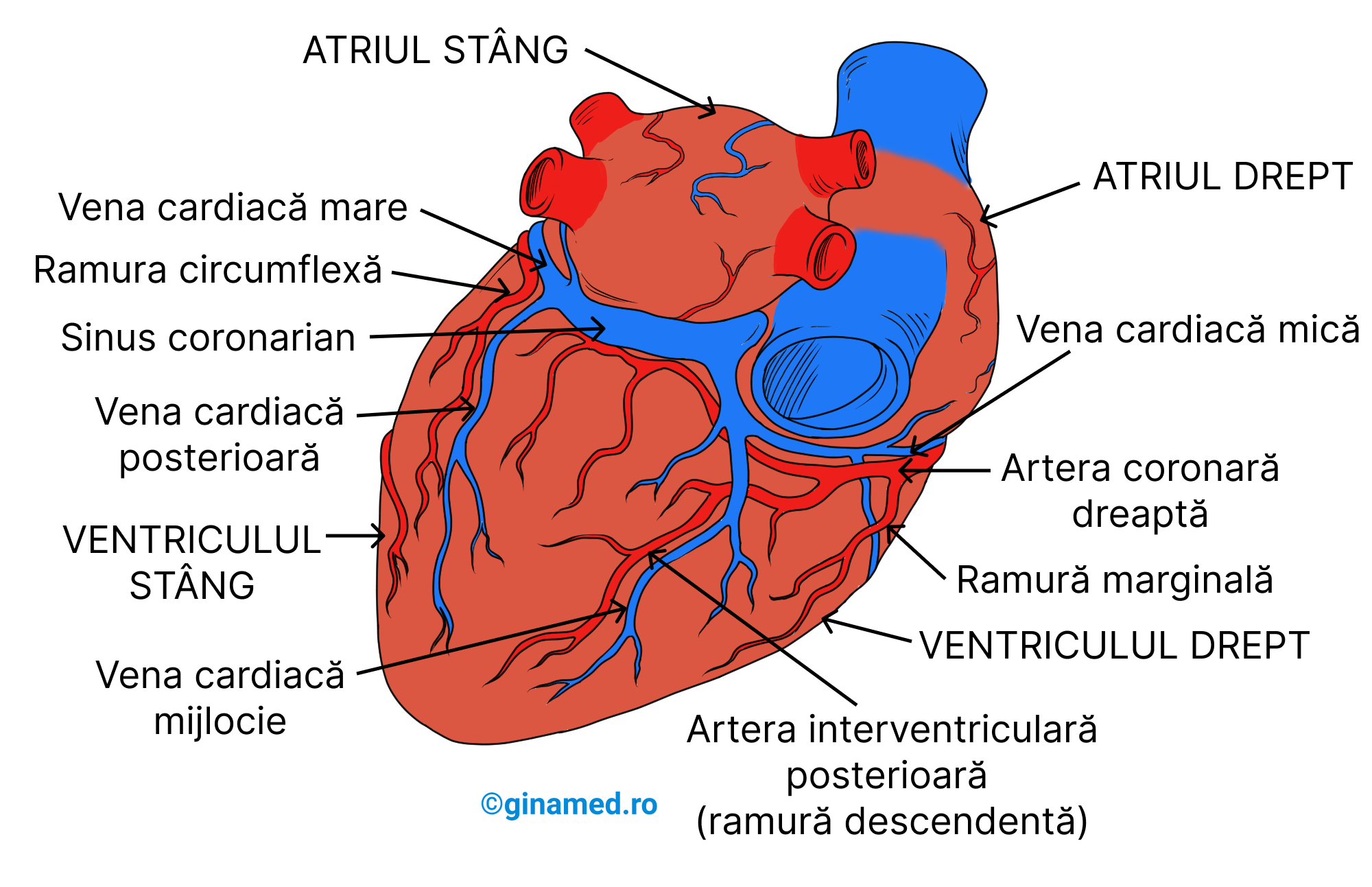
De pe imaginea de mai sus se observă cum din artera coronară dreaptă se desprind:
- ramura marginală;
- artera interventriculară posterioară (ramură descendentă).
Ramura circumflexă (aceasta se află inferior față de vena cardiacă mare) se desprinde din artera coronară stângă.
În sinusul coronarian se deschid:
- vena cardiacă mare;
- vena cardiacă posterioară;
- vena cardiacă mijlocie (trece deasupra de artera interventriculară posterioară);
- vena cardiacă mică (aceasta se află superior față de artera coronară dreaptă).
Mușchiul cardiac
Privit din punct de vedere fiziologic și biochimic, mușchiul cardiac se aseamănă cu mușchiul scheletic. Din punct de vedere structural însă, diferența notabilă este dată de faptul că celulele mușchiului striat scheletic sunt alungite și cilindrice, comparativ cu celulele miocardice care sunt mai scurte, mai late, mai ramificate și interconectate.
Joncțiunile dintre celulele musculare apar la nivelul unor conexiuni denumite discuri intercalare. Aceste discuri prezintă multe joncțiuni de tip gap care facilitează comunicarea dintre citoplasma unei fibre musculare cardiace cu cea a fibrei vecine. Tot la nivelul discurilor intercalare se află și desmozomi care permit o legătură mai strânsă decât joncțiunile de la nivelul celulelor musculare scheletice. În acest fel, celulele miocardului funcționează ca niște unități mai integrate, comparativ cu celulele musculare striate scheletice.
Energia primită din procesele metabolice este similară cu cea primită de celulele scheletice, diferența este dată de cantitatea energetică mai mare necesară celulelor cardiace, deoarece acestea au activitatea metabolică mai intensă.
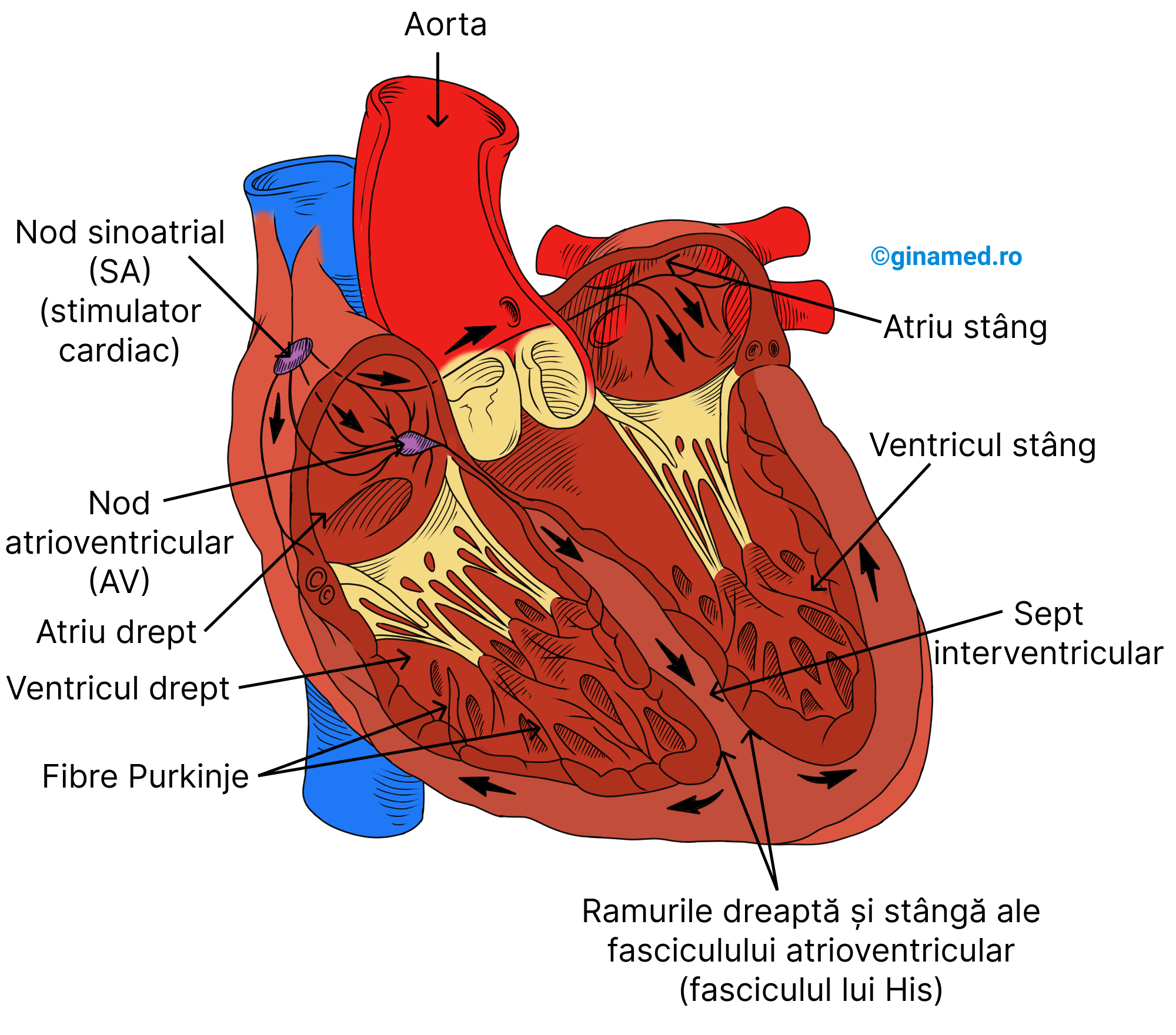
Impulsurile nervoase generate de sistemul nervos, nu inițiază contracții ale celulelor cardiace. Inima este cea care inițiază și distribuie impulsuri pentru a favoriza contracția celulelor miocardice. Acest lucru se face printr-un țesut specializat, denumit țesut excitoconductor. Celulele acestui sistem se depolarizează și se repolarizează pe tot parcursul vieții unei persoane, fără contribuția sistemului nervos.
Sistemul excitoconductor al inimii se compune din:
- nodul sinoatrial (SA) – dispus în peretele superior al atriului drept, este o masă de celulele musculare cardiace care dispun de autoritmicitate. Acesta generează impulsuri care ajung ulterior în întreaga inimă (de la celulă la celulă, pe calea joncțiunilor gap din discurile intercalare), determinând totodată ritmul contracțiilor cardiace (mai este denumit stimulator cardiac sau pace-maker). Fără intervenție nervoasă, nodul sinoatrial se depolarizează de 70-80 de ori în cursul unui minut. Unda de depolarizare inițiată la acest nivel, stabilește ritmul sinusal.
- nodul atrioventricular (AV) – este următorul nod la nivelul căruia ajung impulsurile generate de nodul sinoatrial. Acesta se află în septul interatrial (între cele două atrii).
- fasciculul His – grup mai voluminos de fibre dispus în septul interventricular la nivelul căruia ajung impulsurile transmise de nodul atrioventricular. Este format din două ramuri: dreaptă și stângă.
- fibrele Purkinje – continuă fasciculul His, cu distribuție în miocardul ventricular, cu rol în transmiterea impulsurilor necesare contracției ventriculare.
Potențialele de acțiune de la nivelul inimii urmează procesul de depolarizare și repolarizare specific tuturor celulelor musculare.
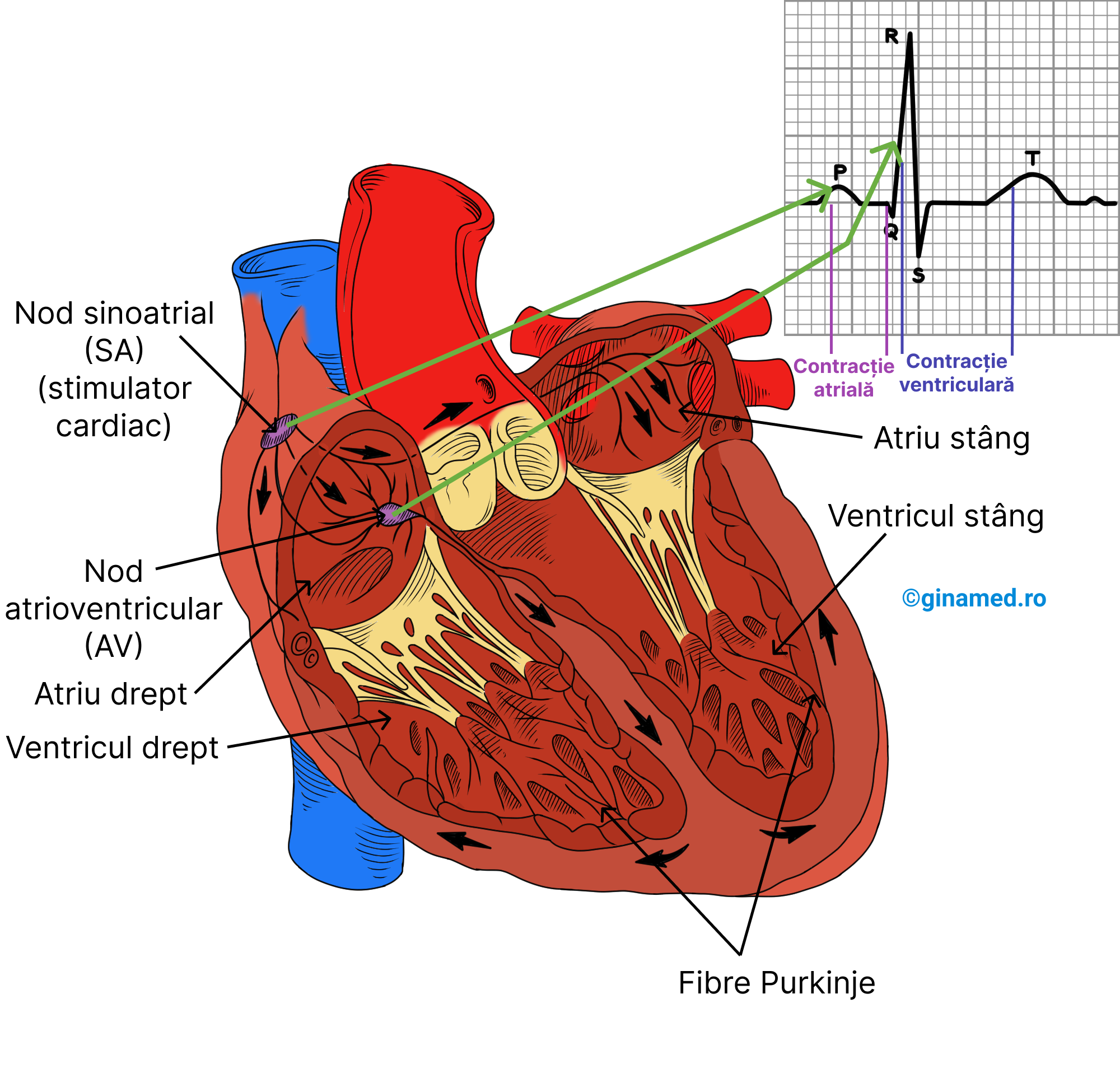
Înregistrarea grafică a transmiterii impulsului prin sistemul conductor al inimii se poate face prin electrocardiogramă (ECG). Pe o astfel de înregistrare normală se observă 3 unde care apar în cursul fiecărui ciclu cardiac. Astfel, cele 3 unde sunt:
- unda P – prima undă, are un aspect ascendent, care semnifică depolarizarea atriilor și transmiterea impulsului generat de nodul sinoatrial, prin atrii, către nodul atrioventricular, determinând contracția atriilor. După o pauză foarte scurtă după unda P, impulsurile transmise de la nivelul nodului atrioventricular vor determina depolarizarea ventriculară.
- complexul QRS – a doua undă, se compune dintr-o undă descendentă, căreia îi urmează o undă ascendentă lungă și ulterior o undă descendentă. Acest complex indică depolarizarea ventriculelor.
- unda T – a treia undă constituie o deflexiune rotunjită care urmează complexului QRS. Unda T semnifică repolarizarea ventriculară.
În mod normal, activitatea cardiacă nu necesită stimulare externă, însă sistemul nervos vegetativ poate realiza totuși un control nervos asupra inimii. Astfel, impulsurile generate de sistemul nervos simpatic cresc frecvența bătăilor cardiace și contracția ventriculară, iar pe de altă parte, sistemul nervos parasimpatic este cel care le diminuează.
Cu toate că ritmul cardiac este în general regulat, acesta mai poate suferi dereglări, situație în care sunt numite aritmii (tulburări de ritm cardiac). Atunci când inima prezintă contracții rapide și neregulate, se afirmă despre aceasta că fibrilează, afecțiunea numindu-se fibrilație. Defibrilarea ei se face prin aplicarea unui șoc electric puternic.
Ciclul cardiac
Ciclul cardiac constituie o alternanță de contracții și relaxări ale cavităților cardiace. Sistola descrie contracțiile inimii, iar diastola constituie perioadele de relaxare ale inimii. Astfel, ciclul cardiac se compune dintr-o sistolă și o diastolă.
În cursul sistolei ventriculare, când sângele este pompat (expulzat) afară (din ventricule), atriile se găsesc în diastolă și se umplu cu sânge. Atunci când presiunea sângelui în atrii o depășește pe cea din ventricule, forța pe care o exercită sângele asupra valvelor atrioventriculare favorizează curgerea lui în ventricule. În acest fel presiunea sângelui în ventricule crește, după care va urma contracția ventriculelor în cursul căreia sângele este expulzat mai departe atât în artera pulmonară, cât și în artera aortă.
În cursul fiecărei sistole, un ventricul pompează o cantitate de sânge denumită volum bătaie. Raportarea acestei cantități pe minut, poartă numele de debit cardiac.
În cursul unui minut, inima înregistrează circa 70-75 de bătăi, iar durata unui ciclu cardiac este mai mică de o secundă. Media volumului bătaie la un adult are o valoare aproximativă de 70 mL de sânge, atunci debitul cardiac mediu este de aproximativ 5250 mL de sânge pe minut.
Modificările de presiune controlează circulația sângelui, iar acesta va curge prin orice orificiu disponibil.
La închiderea valvelor atrioventriculare, inima emite un zgomot, asociat cu onomatopeea „lub” și care reprezintă primul zgomot cardiac. După care sângele își continuă traseul prin artera aorta și pulmonară, iar valvele semilunare se închid, eveniment reprezentat onomatopeic prin „dub”. Prin urmare, descrierea zgomotelor cardiace este ca „lub-dub”. În cazul în care zgomotele cardiace sunt anormale, atunci poartă numele de sufluri și în general sunt un indiciu de afecțiune a valvelor. Folosind stetoscopul, se pot asculta zgomotele cardiace.
15.3. Vasele sanguine
Vasele de sânge alcătuiesc o rețea de tuburi implicate în transportul sângelui de la inimă la celulele și țesuturile organismului și invers. Vasele de sânge reprezintă o parte componentă esențială a sistemului cardiovascular, deoarece prin intermediul lor se asigură un mediu necesar pentru executarea funcțiilor celulelor sanguine.
Arterele sunt vase de sânge care transportă sângele de la inimă către arteriole, la o presiune mare. Peretele arterelor este gros, rezistent, împărțit în 3 straturi.
Diviziunile mai mici ale arterelor se numesc arteriole și constituie partea de legătură dintre artere și capilare. Arteriolele se implică în controlul circulației sângelui în capilare, prin procesele de vasoconstricție sau vasodilatație. Peretele arteriolelor este mai subțire decât al arterelor, deși și în acest caz este împărțit în 3 straturi. Arteriolele mai mici prezintă endoteliu, câteva celule musculare netede și o cantitate mică de țesut conjunctiv.
Arteriolele la rândul lor, când ajung la organe și țesuturi se împart în vase microscopice, denumite capilare, care fac legătura între arteriole și venule. Capilarele sunt alcătuite dintr-un singur strat de epiteliu pavimentos care alcătuiește tunica internă. Capilarele constituie o membrană semipermeabilă prin intermediul căreia se fac schimburi de gaze, nutrienți și reziduuri, între sânge și celelalte țesuturi. Sângele din capilare se varsă în țesuturi, după care părăsesc mediul celular și alcătuiesc mici vene, denumite venule, care constituie legătura între capilare și vene. Venulele prezintă perete subțire, în care țesutul muscular și elastic este mai scăzut decât în arteriole. Venulele la rândul lor se unesc cu alte venule să formeze vase mai mari, denumite vene. Peretele venos este mai subțire decât cel arterial, deși au același număr de straturi. Stratul mijlociu este mai slab dezvoltat, iar unele vene pot prezenta pe traiectul lor la interior, valve cu scopul de a împiedica circulația retrogradă a sângelui. Rolul venelor este de a transporta sângele de la venule înapoi la inimă, la o presiune mică. Totodată, venele constituie și un rezervor de sânge.
Peretele tuturor vaselor de sânge, cu excepția capilarelor, prezintă 3 straturi diferite, denumite tunici și care înconjoară lumenul vaselor de sânge:
- tunica internă – este o tunică interioară, care căptușește lumenul vascular. În alcătuirea tunicii interne intră un strat subțire endotelial, format din epiteliu simplu pavimentos dispus pe o membrană bazală. În continuarea endoteliului se află endocardul care căptușește inima și acoperă valvele cardiace.
- tunica medie – strat mijlociu, în principal, format din celule musculare netede și fibre elastice care aparțin țesutului conjunctiv.
- tunica externă – stratul exterior al vaselor de sânge, în alcătuirea căruia intră o țesătură laxă de fibre de colagen (constituie principalul tip de țesut al acestei tunici). Fibrele intervin în protecția vaselor de sânge și în fixarea lor de țesuturile din apropiere.
Arterele
În interiorul arterelor se află un spațiu central, gol, denumit lumen și care este delimitat de 3 straturi de țesut. În alcătuirea tunicii interne intră epiteliu simplu pavimentos, denumit endoteliu, la nivelul căruia se află și țesut elastic.
Tunica medie a arterelor este formată dintr-un strat gros de țesut muscular neted și țesut elastic.
În alcătuirea tunicii externe intră în principal fibre elastice și colagen.
Prezența țestului conjunctiv elastic, le permite arterelor să se destindă și să se adapteze la cantitatea de sânge care pulsează în interiorul lor, în momentul contracției inimii. Atunci când inima este în perioadă de relaxare, țesutul elastic revine la forma sa inițială și împinge sângele înainte.
În peretele arterial se află mușchi neted care prin contracțiile sale reglează fluxul sanguin în aval (spre vărsare). Astfel că, prin procesul de vasoconstricție are loc micșorarea lumenului arterial, efect indus de impulsurile sistemului nervos simpatic. Pe de altă parte, creșterea în dimensiune a lumenului se numește vasodilatație și se remarcă în absența impulsurilor de la sistem nervos simpatic.
Grosimea pereților arterei o depășește pe cea a venelor pentru a rezista presiunii sângelui.
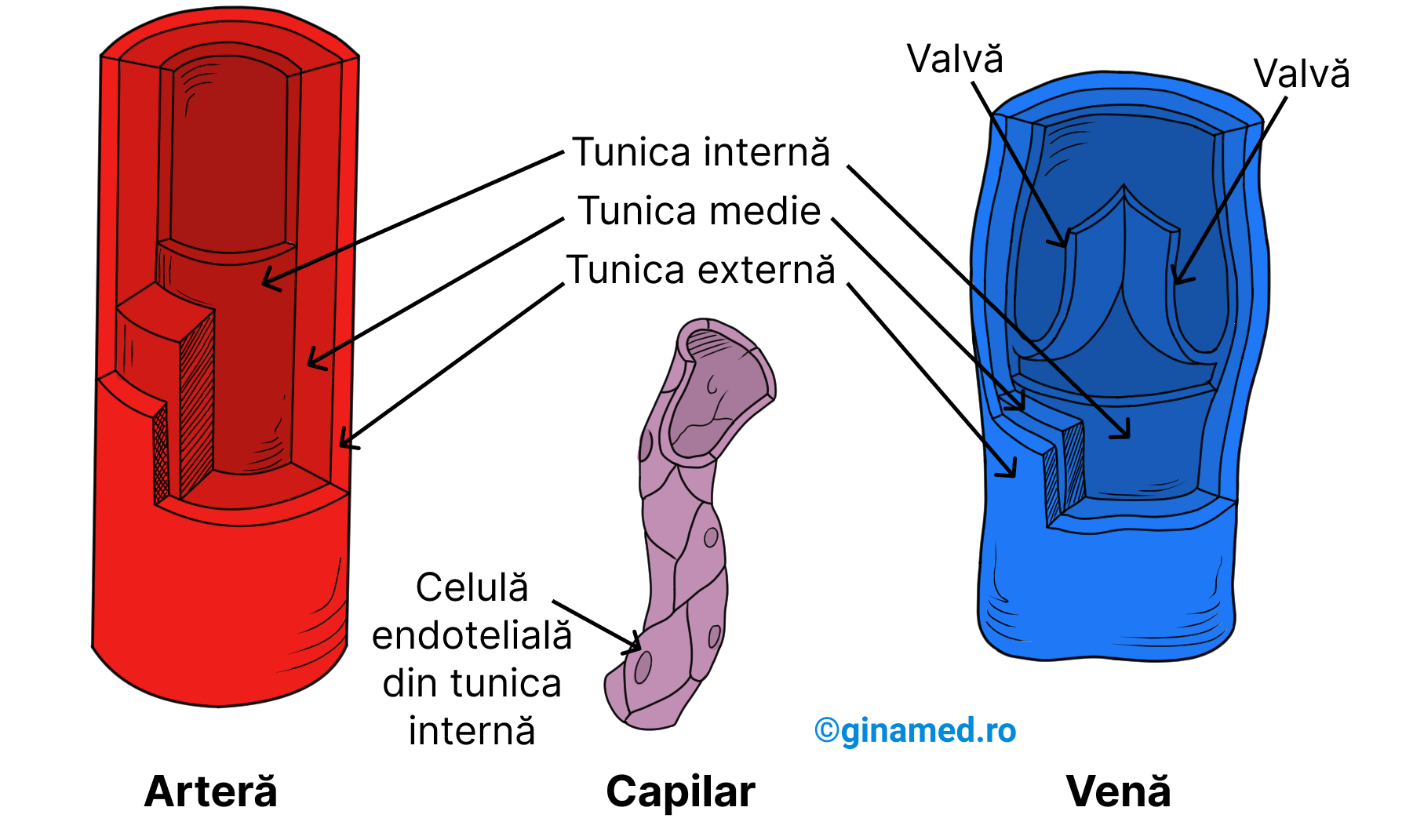
Arteriole, capilare și venule
Arteriolele mari prezintă pereți identici cu cei ai arterelor, însă proporțional cu scăderea în dimensiune a arteriolelor, acestea sunt alcătuite în principal din endoteliu și într-o măsură mai mică, din mușchi neted. Similar arterelor, și arteriolele pot interveni în ajustarea fluxului sanguin prin vasoconstricție și vasodilatație.
Capilarele sunt structuri microscopice de legătură între arteriole și venule, care în mod practic, se remarcă în vecinătatea fiecărei celule a organismului, în special a celor cu activitate metabolică crescută (deoarece necesită o cantitate mai mare de oxigen comparativ cu altele). Legea mișcării fluidelor a lui Starling justifică schimbul de nutrienți și gaze dintre sânge și celulele corpului care are loc transendotelial, la nivelul singurului strat de celule endoteliale ale capilarelor, și pe care moleculele mici îl pot traversa ușor.
Trecerea sângelui se face din arteriole în patul capilar (grupuri de mai multe capilare), intrare reglată printr-un sfincter precapilar (mușchi dispuși circular). Aceste sfinctere, prin deschiderea sau închiderea lor, reglează fluxul sanguin în capilare, astfel încât să asigure necesarul de sânge țesuturilor.
Prin unirea mai multor capilare, iau naștere venulele, care colectează sângele și îl transportă în vene. Se remarcă similitudini între pereții venulelor mici și ai arteriolelor mici, iar din punct de vedere structural, între venulele mari și vene.
Venele
Structura venelor este similară cu a arterelor, excepție face grosimea mai mare a tunici externe a venelor și faptul că tunica medie a acestora este mai subțire. (Completare: Tunica externă a venelor este mai groasă decât a arterelor deoarece asigură un suport structural astfel încât venele să nu se prăbușească la presiunea mică de circulație a sângelui prin ele; printr-o tunică externă mai bine dezvoltată ancorează venele mai bine.) Din punct de vedere al presiunii, circulația sângelui prin vene se face la o presiune mai mică comparativ cu circulația arterială și în felul acesta curgerea sângelui este lină, nu pulsatilă. Din acest motiv, nu este necesar ca rezistența pereților venoși să fie similară celor arteriali.
Numeroase vene dispun de pliuri ale stratului intern care alcătuiesc valve ce sprijină circulația sanguină prin prevenția refluxului sângelui venos, în special la nivelul membrelor inferioare. La nivelul venei, zona unde se află valva este dilatată. Deschiderea valvei are loc la trecerea sângelui, iar închiderea sa se face prin unirea lambourilor venei. Atunci când valvele slăbesc, sângele se va scurge înapoi, iar presiunea va dilata peretele venelor, transformându-le în vene dilatate care poartă denumirea de vene varicoase. Cauzele care duc la apariția unor astfel de vene sunt: înaintarea în vârstă, statul în picioare pe o perioadă lungă de timp, sarcina.
Un procent de aproximativ 60% din volumul sanguin este înmagazinat la nivelul venelor și venulelor. De aceea, venele funcționează ca rezervoare de sânge.
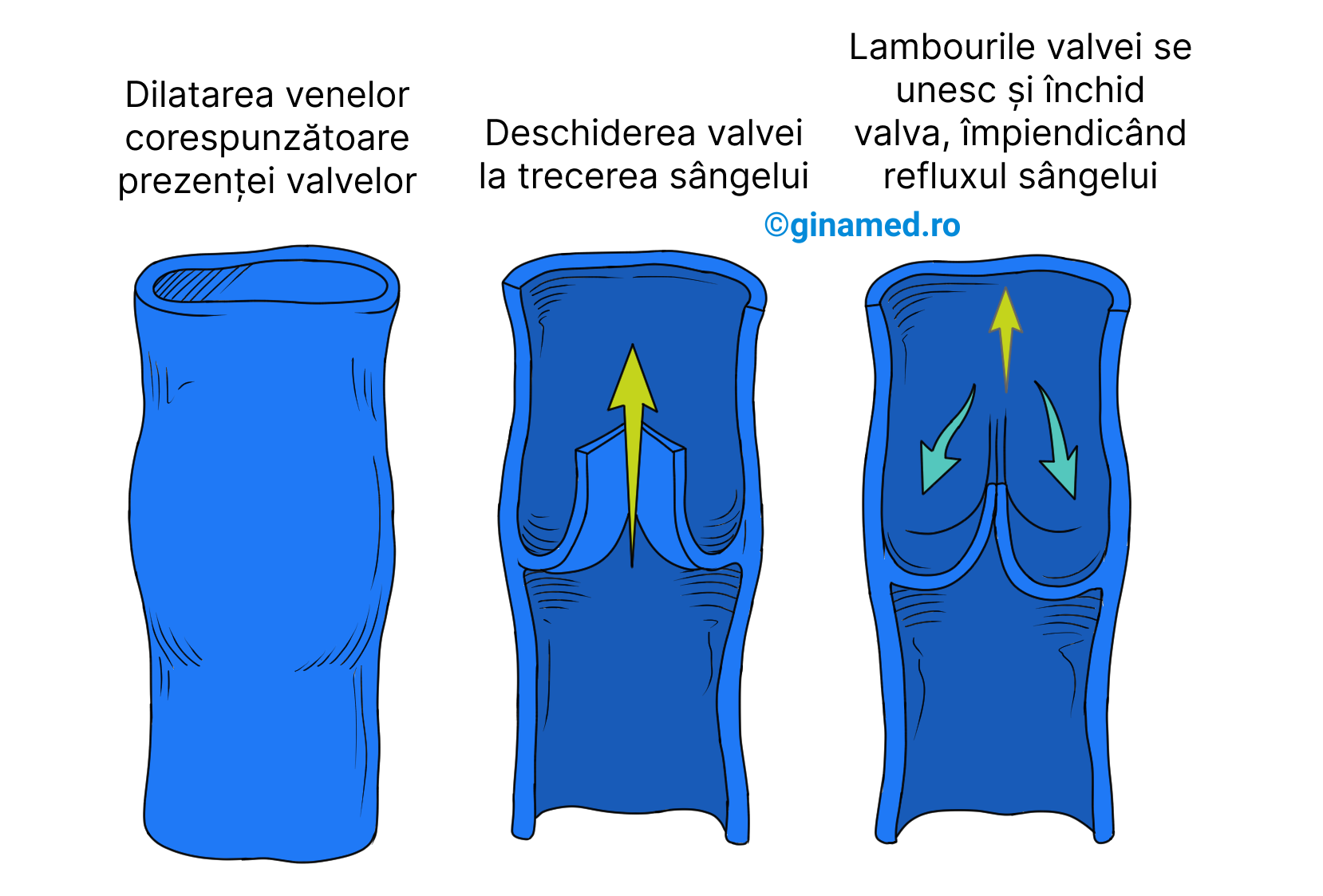
Presiunea arterială și pulsul
Presiunea exercitată de sânge asupra pereților vasculari constituie presiunea arterială. Aceasta este influențată de debitul cardiac (direct proporțional), precum și de rezistența periferică la fluxul sanguin. Rezistența la fluxul sanguin este dată de vâscozitatea sângelui, lungimea vaselor sanguine și diametrul acestora.
Dispozitivul cu care se poate măsura presiunea arterială este sfigmomanometrul care prezintă o coloană de mercur (Hg) ce se ridică în același timp cu presiunea înregistrată în manșeta umflată la nivelul brațului, peste valoarea de 160 mmHg, moment în care comprimă arterele. Ulterior, se utilizează un stetoscop pentru a asculta curgerea sângelui în artera ulnară. Apoi se dezumflă manșeta, până sunt percepute sunetele date de curgerea turbulentă, denumite zgomotele lui Korotkoff. Acestea constituie presiunea sistolică, adică presiunea înregistrată în timpul sistolei care are o valoare normală de aproximativ 120 mmHg. În cursul diastolei, sângele exercită în continuare o presiune asupra pereților vasculari, iar zgomotele Korotkoff încă mai pot fi percepute. Se dezumflă manșeta până când acestea nu mai pot fi auzite și se notează presiunea la care dispar. Aceasta reprezintă presiunea diastolică, a cărei valoare este suficientă încât să ridice coloana de mercur la aproximativ 80 mmHg. Astfel, exprimarea presiunii arteriale medii a unei persoane se face ca presiune sistolică „per” presiune diastolică: 120/80. Sunt multiple afecțiuni care pot să crească sau să scadă valoarea presiunii arteriale. Prin îngustarea lumenului arterial, are loc o creștere semnificativă a presiunii arteriale.
Pulsul reprezintă o undă de presiune dată de contracția și relaxarea ventriculului stâng prin care sângele este împins în artere. În apropierea inimii acesta este mai puternic și mai scade odată cu îndepărtarea sângelui de inimă. Uzual, măsurarea pulsului se face la nivelul arterei radiale, la încheietura mâinii, dar se poate face și pe artera carotidă și poplitee. Frecvența pulsului este similară cu cea cardiacă, media fiind de circa 70-75 bătăi/ minut. Pulsul rapid este echivalentul unei frecvențe cardiace rapide, fenomen denumit tahicardie. Scăderea pulsului indică un ritm cardiac scăzut, fenomen denumit bradicardie.
În circulație se află un volum de sânge de aproximativ 5 L. O sângerare excesivă scade acest volum și implicit presiunea arterială. Totodată, scăderea frecvenței cardiace duce la scăderea presiunii arteriale, deoarece inima pompează un volum de sânge mai mic.
Reglarea fluxului cardiac
Homeostazia organismului implică un flux sanguin reglat și o presiune arterială menținută într-un anumit interval. Creșterea presiunii arteriale afectează organe ca: inimă, encefal, rinichi și alte organe, iar scăderea ei diminuează aportul de oxigen și nutrienți distribuit la nivel celular.
Reglarea fluxului sanguin se poate face de către centrii reglatori din encefal sau alte regiuni ale sistemului nervos, precum și de variate substanțe chimice din organism.
Un grup de neuroni simpatici dispuși în bulbul rahidian alcătuiesc centrul vasomotor. De la acest nivel pleacă impulsuri către mușchii netezi din pereții arteriolelor cu rolul de a controla diametrul vaselor de sânge și presiunea arterială, în acest fel menținând o valoare constantă a presiunii arteriale în organism. Prin scăderea acestor impulsuri are loc vasodilatație și scăderea presiunii arteriale.
Baroreceptorii reprezintă o altă modalitate prin care se poate regla fluxul sanguin. Ei sunt grupuri de neuroni cu distribuție limitată la nivelul arterelor mari ale gâtului și toracelui, cum ar fi artera aortă și arterele carotidiene. Impulsurile trimise de baroreceptori acționează asupra activității miocardului (o cresc sau o scad), reglând astfel fluxul sanguin. Totodată, aceștia trimit impulsuri și către centru vasomotor, controlând astfel în mod indirect circulația sângelui prin procesele de vasoconstricție și vasodilatație.
Chemoreceptorii sunt neuroni care prezintă sensibilitate la anumite substanțe chimice din sânge și care intervin în reglarea fluxului sanguin. Acești neuroni sunt grupați în două mase de țesut (denumite corpusculi carotidieni) dispuse la nivelul bifurcației arterei carotide comune în arterele carotide externă și internă. Chemoreceptori se află și în apropierea aortei sub formă de mici mase de țesut, denumiți corpusculi aortici. Concentrațiile anormale de oxigen, dioxid de carbon și ioni de hidrogen din sânge, sunt stimuli la care chemoreceptorii reacționează prin transmiterea de impulsuri centrului vasomotor, care intervine în reglarea fluxului sanguin.
Centri din cortexul cerebral pot interveni în reglarea circulației sângelui. În timpul perioadelor de furie intensă, neuronii corticali transmit impulsuri hipotalamusului și ulterior centrului vasomotor. Pe aceeași cale, în cursul perioadelor de depresie profundă, poate avea loc scăderea presiunii arteriale.
Substanțe chimice care produc vasoconstricție sunt:
- adrenalina (epinefrina) și noradrenalina (norpeinefrina), secretate de glandele suprarenale. Acestea cresc frecvența cardiacă și implicit fluxul sanguin.
- hormonul antidiuretic (ADH), eliberat de hipofiza posterioară care determină vasoconstricție, reglând cantitatea de apă din sânge.
Sfincterele precapilare controlează fluxul sanguin în patul capilar prin autoreglarea lor care permite intrarea unei cantități mai mari de sânge în țesuturile mai active.
Șocul
Dacă apar situații în care sistemul cardiovascular nu poate furniza o cantitate suficientă de oxigen și nutrienți celulelor organismului, atunci se debutează o afecțiune denumită șoc. Acesta poate duce la moarte celulară.
Cauze care determină șocul sunt:
- hemoragia;
- deshidratarea;
- vărsăturile prelungite;
- transpirația excesivă.
Șocul poate fi:
- hipovolemic – prin pierderea de sânge, volumul scade;
- obstructiv – fluxul sanguin este obstrucționat, din cauza unui tromb, de exemplu;
- septic – leziune toxică dată de microorganisme.
Simptomele remarcate în șoc, sunt:
- presiunea sanguină scăzută;
- tegumente umede, reci, palide (date de constricția vaselor sanguine din piele);
- transpirația – simptom caracteristic;
- individul devine dezorientat, frecvent cu pierderea conștienței dată de absența oxigenului de la nivel cerebral;
- tahicardia poate fi observată în mod frecvent;
- debitul cardiac scăzut determină un puls slab și rapid.
Pentru corectarea simptomelor șocului hipovolemic, se poate interveni prin utilizarea transfuziei sanguine.
Tipuri de circulație sanguină
Circulația sanguină se împarte în:
- circulație sistemică – a cărei principală arteră este artera aortă, iar principalele vene sunt vena cavă inferioară și vena cavă superioară;
- circulație pulmonară.
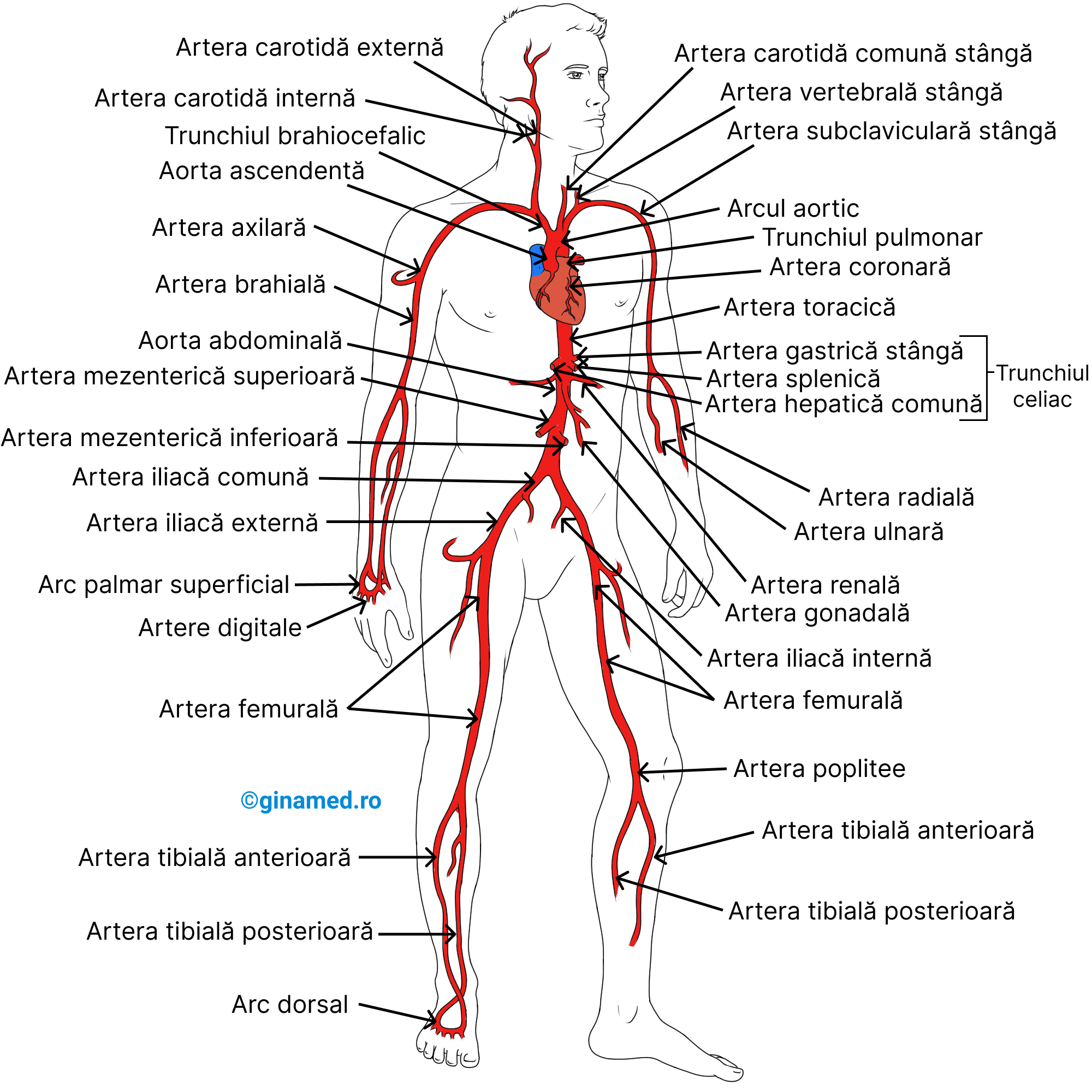
Originile altor artere ale corpului uman se află în artera aortă, imediat după emergența acesteia din ventriculul stâng, odată cu formarea arcului aortic. (Completare: în Barron's în text se deduce că arterele coronare se desprind din arcul aortic, iar de pe imagine se deduce că se desprind din aorta ascendentă. Mai corect ar fi aorta asecendentă) La nivelul aortei ascendente își au originea arterele coronare (stânga și dreaptă) care vascularizează mușchiul cardiac (informație dedusă de pe imagine). Din arcul aortic se desprind arterele principale ale gâtului și capului.
După arcuirea aortei (arcul aortic), artera aortă are un traiect descendent de-a lungul coloanei vertebrale și formează alte artere sistemice responsabile de transportul sângelui la organe.
Printre arterele importante se numără:
- arterele carotide ale gâtului;
- arterele subclaviculare ale umărului: stângă și dreaptă;
- arterele axilară, brahială, radială (dispusă lateral față de ulnară), ulnară ale membrului superior;
- arterele intercostale ale peretelui toracic;
- arterele frenice ale diafragmei;
- artera celiacă (trunchiul celiac), din care derivă artera gastrică stângă, artera splenică și artera hepatică;
- artera mezenterică superioară, care ajunge la intestinul subțire;
- arterele renale, care ajung la rinichi;
- arterele iliace comune de la nivelul membrelor inferioare;
- artera iliacă externă, din care derivă artera femurală, poplitee și tibială (anterioară și posterioară).
După vascularizarea celulelor, sângele este condus către venule, vene și în final în venele cave, prin intermediul capilarelor. Cele două vene cave, superioară și inferioară, se deschid în atriul drept.
Printre venele importante se numără:
- venele jugulare ale gâtului;
- venele axilară, brahială, radială și ulnară ale membrului superior;
- venele azygos și hemiazygos din mușchii toracici;
- venele splenică, mezenterică inferioară și superioară, de la nivelul organelor abdominale;
- venele iliace comune de la nivelul membrelor inferioare.
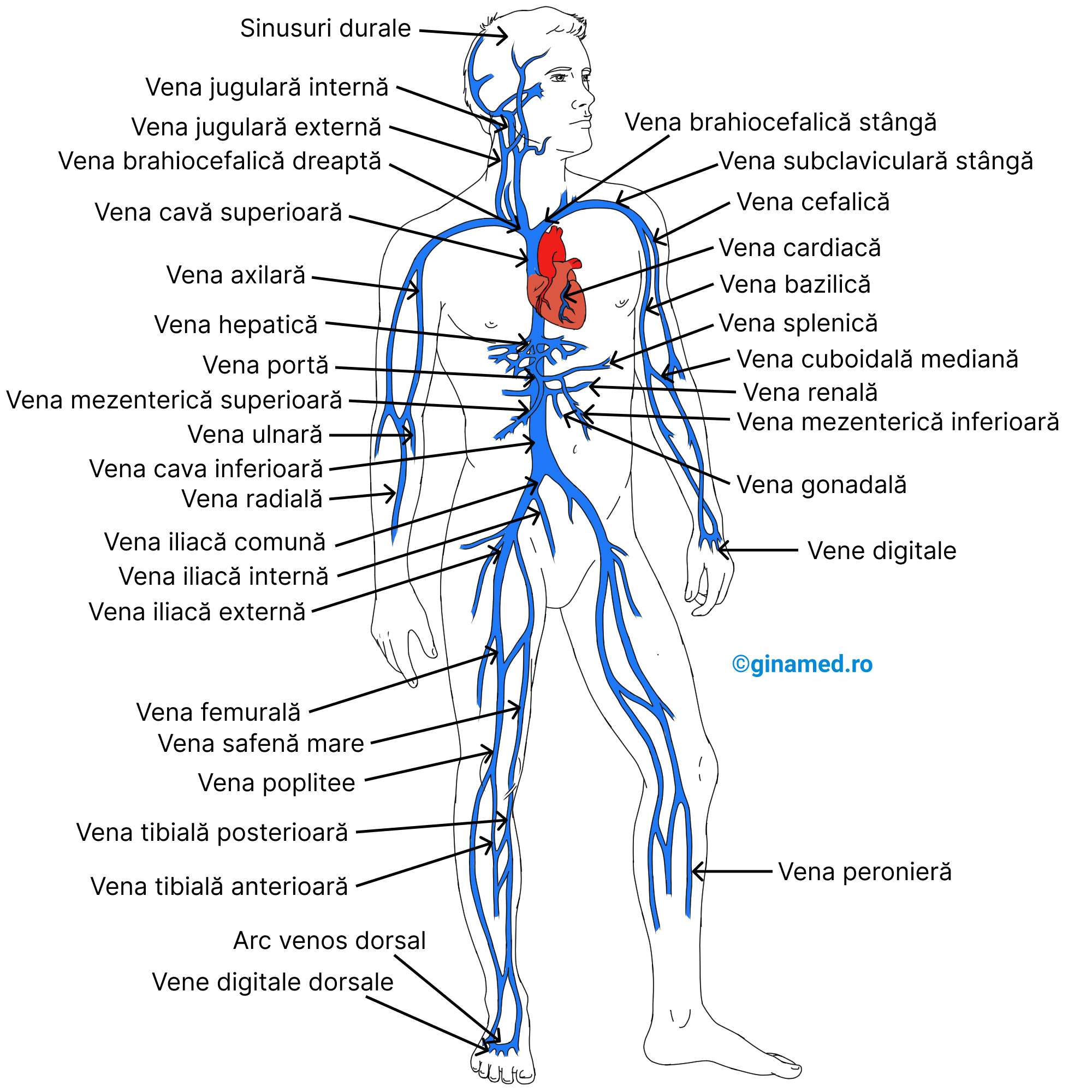
Pe imaginea de mai sus, se observă cum vena gonadală stângă se varsă în vena renală stângă (pe partea dreaptă vena gonadală dreaptă se deschide direct în vena cavă inferioară). Totodată, vena iliacă externă se continuă cu vena iliacă comună. În aceasta din urmă se deschide vena iliaca internă. Tot pe imagine se vede cum vena tibială posterioară se varsă în vena safenă mare, dar nu ar fi corect. În realitate, vena tibială posterioară se varsă în vena poplitee.
Vena safenă mare se deschide în vena femurală. Vena femurală se continuă cu vena iliacă externă, iar aceasta se continuă cu vena iliacă comună. În vena iliacă comună se deschide și vena iliacă internă. Cele două vene iliace comune stângă și dreaptă se unesc și formează vena cavă inferioară.
Vena poplitee se continuă cu vena femurală.
Vena peronieră se varsă în vena tibială posterioară (dar nu se observă pe imagine).
Venele brahiocefalice stângă și dreaptă se unesc și formează vena cavă superioară.
Vena axilară se continuă cu vena subclaviculară. Vena jugulară externă se varsă în vena subclaviculară. Vena jugulară internă se unește cu vena subclaviculară și formează vena brahiocefalică.
Vena cefalică este o venă superficială a membrului superior și se varsă în vena axilară. Vena bazilică se unește cu vena brahială (nu e menționată pe imagine) și formează vena axilară. Vena cuboidală mediană se varsă în vena bazilică.
Venele radială și ulnară se unesc și formează vena brahială (nu este menționată pe imagine). Vena ulnară este dispusă medial, iar vena radială este dispusă lateral.
Sinusurile durale fac parte din sistemul venos.
Circulația pulmonară reprezintă circulația sângelui din ventriculul drept către țesutul pulmonar și ulterior în atriul stâng. În cei 2 plămâni intră două artere pulmonare ce iau naștere din trunchiul pulmonar, iar după finalizarea schimbului de gaze, prin unirea capilarelor se formează venele pulmonare care se varsă în atriul stâng. Singurele artere care fac excepție și transportă sânge sărac în oxigen, sunt arterele pulmonare. Singurele vene care fac excepție și transportă sânge bogat în oxigen, sunt venele pulmonare.
Alte sisteme circulatorii sunt:
- circulația cerebrală – formată din numeroase vase care iau naștere din poligonul lui Willis. Aceasta reprezintă o structură în alcătuirea căreia intră arterele mari de la baza encefalului, care vascularizează encefalul și se continuă cu venele, care ies din encefal.
- sistemul port hepatic – sistem de vase de sânge care iau naștere în țesuturile intestinale și în jurul organelor digestive și asigură transportul sângelui într-o singură direcție, de la tractul gastrointestinal și splină, la ficat. Scopul circulației hepato-portale este de a aduce la ficat nutrienții, pentru a fi prelucrați. Principalul vas de sânge al acesteia este vena portă care ia naștere în tractul gastrointestinal și are un traseu către ficat. După ce sângele a traversat ficatul, iese prin venele hepatice care ulterior se unesc cu vena cavă inferioară. Deoarece părăsește tractul gastrointestinal, sângele conținut în sistemul port hepatic este sărac în oxigen. Hrănirea celulelor hepatice se face prin artera hepatică (ramură a arterei aorte) care asigură ficatului aportul necesar de sânge bogat în oxigen.
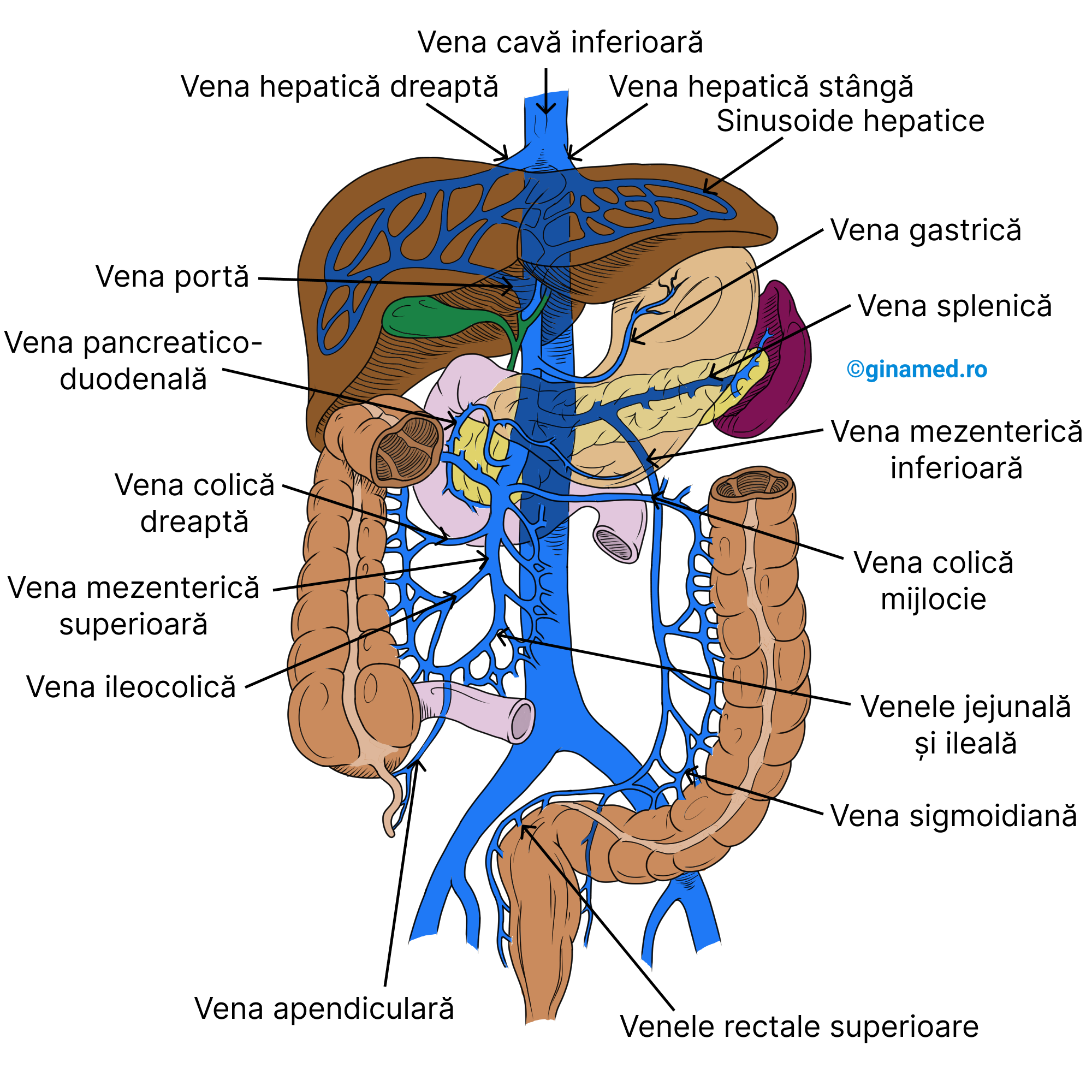
De pe imaginea de mai sus se observă că în vena mezenterică superioară se deschid:
- vena ileocolică;
- vena colică dreaptă;
- vena pancreatico-duodenală;
- vena colică mijlocie;
- venele jejunală și ileală;
În vena mezenterică inferioară se deschid:
- vena sigmoidiană;
- venele rectale superioare.
Vena gastrică se deschide în vena portă. Sinusoidele hepatice sunt ramificații ale venei porte la nivelul ficatului.
Venele hepatice stângă și dreaptă se deschid în vena cavă inferioară.
Vena apendiculară se varsă în vena ileocolică.
Venele rectale superioare se varsă în vena mezenterică inferioară.
Vena mezenterică inferioară se află posterior de vena colică mijlocie.
Bibliografie:
- Anatomie și fiziologie umană pentru admiterea la facultățile de medicină; Autori: Krumhardt B., Alcamo I.E.; Barron's & Universitatea de Medicină și Farmacie Târgu Mureș, 2022

